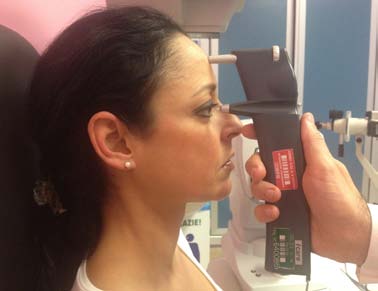Camospa.it
a cura di
Lucio Buratto
Luigi Car
e Luigi Caretti
Luigi Car
Mi opero di
CENTRO AMBROSIANO OFTALMICO
Al mio amico Sandro Galan
Al mio Maestro Dottor Alessandro Galan,
con eterna gratitudine
Copyright gennaio 2014 Camo S.p.A.
Piazza Repubblica, 21 - 20124 Milanohttp://www.camospa.it - e-mail:
[email protected]
Tutti i diritti sono riservatiÈ vietata ogni riproduzione totale e parziale.
Il glaucoma è una malattia degli occhi molto com-plessa, di solito ad andamento cronico e progres-sivo. E' una patologia molto diffusa: rappresenta infatti la seconda causa di cecità nel mondo.
Si può presentare in modi diversi e, se non diagnosti-cato in tempo, può determinare in maniera silenziosa e subdola danni gravi e irreversibili alla vista fino alla cecità.
Il compito del medico oculista che si rapporti ad un paziente con sospetto o diagnosi confermata di glaucoma è molto delicato e preciso: oggi è infatti possibile con una diagnosi precoce e con una valida terapia controllare con grande efficacia il decorso di questa grave malattia. Il medico oculista oggi ha a disposizione strumentazioni moderne che permet-tono una precoce diagnosi e il dettagliato monito-raggio della malattia nel tempo; inoltre ha, dal punto di vista terapeutico, nuovi farmaci, laser, strumenta-zioni e tecniche chirurgiche di recente introduzione che consentono di evitare l'insorgenza e la progres-sione di gravi menomazioni visive. Le nuove terapie infatti hanno permesso di raggiungere e conservare risultati progressivamente più stabili e duraturi nel tempo.
Ma questo compito è arduo in quanto, oltre al con-tributo del medico, è fondamentale la collaborazione del paziente che deve sottoporsi a frequenti e perio-dici controlli nel tempo, sopportare lunghe terapie con colliri da utilizzare quotidianamente e affrontare eventualmente trattamenti parachirurgici (laser) o chi-rurgici. Fondamentale infine è il rapporto di fiducia medi-co-paziente in cui il primo, oltre che a trattare con competenza e conoscenza la patologia, deve essere
anche in grado di far capire al secondo che la sua completa comprensione del tipo di patologia di cui è affetto e la sua tenacia sono importanti per il raggiun-gimento del risultato desiderato da entrambi, cioè la salvaguardia della vista.
Lucio Buratto
Luigi Caretti
Per consultare gratuitamente altre pubblicazioni
sui problemi dell'occhio
Il presente libretto viene stampato ad uso
esclusivo dei pazienti in cura presso
il Centro Ambrosiano Oftalmico
ANATOMIA DELL'OCCHIO
Per una più agevole comprensione del glaucoma, è opportu-no richiamare alcuni concetti di anatomia e fisiologia dell'occhio (Fig. 1).
Fig. 1. Anatomia del bulbo dove si evidenziano le varie strutture che compongono l'occhio. Focalizziamo l'attenzione sulla retina, la membrana arancione che riveste la parete interna dell'occhio ed il vitreo, il gel che riempie l'occhio.
L'occhio o bulbo oculare si compone di diverse strutture interne.
Se procediamo dall'esterno all'interno troviamo un guscio fibroso
biancastro denominato
sclera, che nella sua porzione anterio-
re diviene perfettamente trasparente, assume la forma di calot-
ta sferica e prende il nome di
cornea. Dietro la cornea c'è uno
spazio denominato
camera anteriore, delimitato posteriormente
dall'
iride, cioè la parte colorata dell'occhio, che si presenta forata
nel centro. Il foro centrale dell'iride si chiama
pupilla e funge da
diaframma di diametro variabile per regolare la quantità di luce
che penetra nel bulbo oculare. Infatti la pupilla varia di diametro a
seconda dell'intensità della luce ambientale, permettendo all'oc-
chio di mantenere le migliori condizioni di illuminazione al suo in-
terno: in questo modo in presenza di molta luce (per esempio
all'aperto durante una bella giornata) la pupilla si restringe, ridu-
cendo la quantità di luce che entra nel bulbo e evitando così di es-
sere abbagliati; viceversa, in presenza di scarsa illuminazione (per
esempio di notte), la pupilla si allarga leggermente, consentendo
l'ingresso nell'occhio di maggiore quantità di luce che ci permette
di vedere ciò che ci circonda senza difficoltà.
Volendo esemplificare l'anatomia, si possono paragonare le parti
dell'occhio appena descritte ad un orologio: il vetro trasparente è
la cornea, il quadrante è l'iride, lo spazio compreso tra i due è la
camera anteriore.
Dietro l'iride e il suo foro centrale pupilla c'è il
cristallino, cioè la
lente trasparente di forma biconvessa che converge i raggi lumi-
nosi sulla retina. Tutte le strutture descritte finora compongono la
parte anteriore dell'occhio o segmento anteriore.
Nella cavità interna dell'occhio, dietro il cristallino, troviamo il seg-
mento posteriore, in cui è presente una sostanza gelatinosa e
trasparente detta
vitreo che occupa la maggior parte del volume
dell'occhio.
In questo settore la superficie interna dell'occhio è tappezzata
dalla
retina, una pellicola sottile e trasparente composta da mi-
lioni di cellule nervose dette cellule ganglionari, la cui funzione è
quella di trasformare in impulso elettrico lo stimolo luminoso delle
immagini provenienti dall'esterno. Tra retina e sclera c'è un tessu-
to ricco di vasi che provvede a fornire gran parte del nutrimento
necessario per il funzionamento dell'occhio: questo strato, detto
coroide, fornisce il colorito arancione che l'oculista percepisce
quando valuta il fundus del paziente (vedi dopo).
I sottilissimi prolungamenti delle cellule nervose della retina si
raggruppano in fasci di dimensioni sempre maggiori a formare il
nervo ottico: esso, che nel bulbo appare rilevato e denominato
papilla ottica (o testa del nervo ottico), costituisce un cordonci-
no formato da circa un milione di fibre nervose.
Il nervo ottico può essere paragonato ad un cavo della corrente
elettrica: infatti esso, uscendo dalla parte posteriore dell'occhio,
veicola gli impulsi nervosi fino alla parte posteriore del cervello
(
corteccia cerebrale occipitale) e permette con un processo
psicofisico la reale interpretazione delle immagini visive (Fig. 2).
Fig. 2. Vie ottiche: il nervo ottico uscendo dalla parte posteriore dell'occhio, veicola gli impulsi nervosi fino alla parte posteriore del cervello (corteccia cerebrale occipitale).
Il funzionamento dell'occhio, che dipende dall'integrità delle strut-ture descritte, può essere ben esemplificato dal paragone con quello di una macchina fotografica (Fig. 3). L'immagine infatti entra nell'occhio per essere impressa sulla re-tina così come in una macchina fotografica penetra attraverso l'obiettivo per arrivare ad impressionare la pellicola.
La parte anteriore dell'occhio (cornea, iride e cristallino) rappre-senta quindi l'obiettivo dell'occhio e, come tale, è responsabile della messa a fuoco delle immagini sulla retina, cioè la pellicola fotografica del nostro esempio. L'iride funziona invece come un diaframma, determinando grazie ad un meccanismo di dilatazione e restringimento della pupilla, la
Fig. 3. Meccanismo della visione: paragone dell'occhio con la macchina fotografica.
quantità di luce che penetra nell'occhio (come detto in precedenza).
Il cristallino, essendo una vera e propria lente con un potere de-
terminato, agisce come tale e focalizza l'immagine sulla parte po-
steriore dell'occhio e cioè sulla retina.
E' necessaria quindi di una perfetta trasparenza di cornea, cristal-
lino e vitreo perchè le immagini possano giungere nitide alla retina.
Dietro l'iride, in uno spazio chiamato camera posteriore, ci sono
organelli a disposizione radiale detti
processi ciliari, che produ-
cono continuamente un liquido ricco di sostanze nutritive, liquido
chiamato umor acqueo. Questo liquido, una volta prodotto, cir-
cola nella parte anteriore dell'occhio, cioè lambisce la superficie
del cristallino, poi passa attraverso la pupilla in camera anteriore e
scorre lungo la superficie interna della cornea (Fig. 4).
Successivamente esce dell'interno dell'occhio tramite una zona
compresa tra l'iride e la cornea chiamata
angolo irido-corneale (o camerulare), attraversando una struttura detta
trabecolato.
Fig. 4. Circolazione dell'umor acqueo.
Fig. 5. Circolazione dell'umor acqueo: l'eliminazione di parte dell'umor acqueo dall'interno del bulbo avviene attraverso il trabecolato, successivamente attraverso il canale di Schlemm e poi attraverso le vene esterne dell'occhio.
Il trabecolato è una specie di griglia formata da strati di lamelle a maglie fitte che permettono l'eliminazione di parte dell'umor ac-queo. L'eliminazione avviene attraverso il canale di Schlemm e poi attraverso le vene esterne dell'occhio (Fig. 5).
Normalmente questo angolo irido-corneale resta aperto permet-tendo il deflusso dell'umor acqueo nel trabecolato in quantità adeguata: in queste condizioni di equilibrio in cui una parte di umor acqueo è prodotta e una parte è eliminata, la pressione interna dell'occhio si mantiene ad un valore costante. Se invece l'angolo si chiude o si riduce di ampiezza, il liquido non riesce ad uscire dal bulbo oculare in quantità idonea e si determina pertanto l'aumento della pressione dell'occhio. In altri casi an-cora l'aumento della pressione interna dell'occhio è causato da un ostacolo al deflusso a livello del trabecolato, dove le maglie sono più strette della norma, mentre l'angolo irido-corneale re-sta aperto (vedi dopo).
LA PRESSIONE INTRAOCULARE
Sia la produzione dell'umor acqueo all'interno del bulbo che la sua eliminazione da esso devono essere in costante equilibrio per conservare una corretta pressione intraoculare, come accennato in precedenza.
Se, come vedremo più avanti, questo equilibrio si perde (per vari motivi), si verifica l'innalzamento della pressione interna dell'oc-chio e inizierà a svilupparsi la malattia glaucomatosa: questa si può verificare perché le vie di scarico sono intasate o bloccate.
La pressione intraoculare, che per semplicità abbrevieremo con la sigla "PIO" (Pressione Intra Oculare), si misura in millimetri di mercurio, cioè mm Hg, come si usa per tutti i tipi di pressione.
La PIO normale di solito varia tra i 10 e i 21 mm Hg con una media di 16 mm Hg, anche se a dire il vero un parametro ben definito non esiste in assoluto perché è individuale; infatti il livello presso-rio a cui si possono manifestare i danni è variabile a seconda dei singoli individui. La PIO presenta un ritmo circadiano, cioè una tendenza a valori più elevati di mattina e più bassi di sera e di notte. Variazioni della PIO > 5 mmHg sono più frequenti in occhi glaucomatosi e dovreb-bero pertanto portare a consigliare adeguati controlli diagnostici.
Il 5-10% della popolazione ultraquarantenne ha una PIO mag-giore di 22 mmHg (ipertesi oculari): in un significativo numero di questi pazienti non sono riscontrabili alterazioni di tipo glaucoma-toso né della papilla ottica, né del campo visivo. Questi pazienti necessitano di controlli nel tempo, in quanto ogni anno circa il 2% di essi sviluppa alterazioni del campo visivo di tipo glaucomatoso.
E' utile ricordare che diversi fattori possono influenzare transito-riamente il livello pressorio, come la già citata deviazione diurna, la frequenza cardiaca, il consumo di alcol e caffeina, l'esercizio fisico, l'assunzione di liquidi o farmaci sistemici o per uso oculare (vedi dopo il paragrafo sui fattori di rischio).
MECCANISMI DI DANNO DETERMINATO
DALL'IPERTENSIONE OCULARE
Gli esperti ritengono che i complessi meccanismi attraverso i quali si sviluppa il glaucoma sono ancora oggi in parte sconosciuti.
Il primo meccanismo viene definito "meccanismo di danno mec-canico": in caso di aumento della PIO, non essendo l'occhio estensibile, si verifica una compressione delle delicate fibre ner-vose della retina, in particolare sulla papilla ottica dove le esili fibre nervose si raccolgono a formare il nervo ottico. Questa compressione determina un danno sulla papilla ottica lo-gorando le fibre nervose nel suo centro e dando luogo alla ca-ratteristica "escavazione glaucomatosa", che l'oculista riesce ad individuare durante la visita (Fig. 6).
Inoltre negli ultimi anni è stato scoperto che l'aumento della PIO è capace di danneggiare le fibre nervose anche attraverso la cro-nica riduzione dell'apporto vascolare che l'aumento della PIO de-termina ("meccanismo di danno ischemico"). Il nervo ottico costi-tuisce infatti la zona più delicata e sensibile del fondo oculare (o fundus). La cronica riduzione dell'apporto di sangue (e quindi di nutrimento) nella parte più superficiale della testa del nervo ottico può determinare danni anche se intermittente e transitoria. In questo ambito sono da considerare diverse patologie vascolari sistemiche, quali il diabete, l'arteriosclerosi, l'ipertensione arterio-sa, vasospasmi, malattie cardiache, emicrania, apnea notturna, ma anche l'ipotensione arteriosa, malattie tutte da individuare e eventualmente curare per ridurre il rischio di sviluppare glaucoma.
Inoltre molto recentemente si è compreso che un'alterazione dell'immunità del soggetto può contribuire nello sviluppo dell'ot-ticopatia (danno della papilla ottica) da glaucoma. Si può quindi oggi considerare in parte il glaucoma come una malattia autoim-munitaria del sistema nervoso, cioè condotta dal sistema di dife-sa del soggetto contro se stesso e innescata per ragioni ancora non ben chiarite ("meccanismo di danno immunitario"). Questo complesso meccanismo patogenetico sembra particolarmente rilevante in quel gruppo di pazienti glaucomatosi che, presenta-
no danni del campo visivo associato a valori normali di PIO (vedi dopo il paragrafo sul glaucoma a pressione normale)."
Fig. 6. Progressione dell'escavazione della papilla ottica, che viene valutata dall'Oculista durante l'esplorazione del fundus.
In A, B, C l'escavazione aumenta di profondità ed estensione, cioè il nervo ottico subisce una perdita di fibre nervose. I meccanismi attraverso cui si de-termina il danno del nervo ottico (otticopatia) possono essere di tipo compres-sivo (effetto meccanico dell'aumento della PIO), di tipo ischemico (riduzione dell'apporto di sangue al nervo ottico) o di tipo autoimmunitario (danno su base autoimmune, scoperto recentemente). In D la papilla presenta una profonda e larga escavazione, il colorito è pallido (papilla pallida e atrofica della fase terminale di malattia).
IL CAMPO VISIVO
Se fissiamo un oggetto noi percepiamo l'oggetto fissato insieme a tutto ciò che lo circonda: l'area di spazio che viene percepita costituisce il campo visivo. Se un soggetto sano guarda una barca in mezzo al mare al tra-monto, percepisce con lo sguardo oltre la barca tutto ciò che c'è intorno, cioè il mare, l'orizzonte, il sole che tramonta.
Fig. 7. Nell'evoluzione del glaucoma l'atrofia delle fibre visive si manifesta con la perdita di porzioni del campo visivo che diventa-no cieche, finchè rimane solo una zona centrale di visione.
Si deve fare una distinzione tra campo visivo binoculare, che rap-presenta tutto ciò che è visibile con i due occhi contemporanea-mente, e campo visivo monoculare, che si riferisce ad un solo occhio. I campi visivi monoculari dei due occhi si sovrappongono parzialmente nella visione binoculare, che è quella che noi utiliz-ziamo costantemente.
In presenza di glaucoma in stadio avanzato, invece, il paziente vede la barca come attraverso un tubo o un buco di una serratu-ra, non distingue cioè tutto ciò che c'è intorno. L'aumento della PIO è in grado di provocare questi gravi danni, che si instaurano tipicamente in tempi molto lunghi. Inizialmente di solito il danno interessa le fibre nervose che por-tano le immagini relative a porzioni periferiche del campo visivo: il paziente continua a vedere l'oggetto che fissa e non si accorge che l'area di spazio che globalmente percepisce si sta riducendo. Altre volte, invece, i primi difetti sono centrali.
Da ultimo invece vengono lesi anche i fasci nervosi che proven-gono da quell'area della retina centrale con cui si fissano gli og-getti e si ha quindi la riduzione della acuita' visiva fino alla cecita' completa.
La particolarità della malattia è che i danni evolvono in maniera lenta ma costante verso la progressiva e definitiva riduzione del campo visivo, molto spesso senza dare particolari disturbi al pa-ziente.
DESCRIZIONE DEL GLAUCOMA
Con tale termine non si fa riferimento ad un tumore come in gene-re accade con i termini medici con desinenza "-oma". Il glaucoma è una malattia progressiva, in quanto causa danni che tendono a peggiorare nel tempo gradualmente e inesorabilmente fino a compromettere la vista in maniera definitiva. E' una malattia cronica, cioè dura molti anni (e quando comincia non si ferma o meglio perdura per tutta la vita).
Il danno che causa è determinato dall'aumento della PIO e con-siste in una sofferenza del nervo ottico, che gradualmente perde la sua funzione determinando quindi la progressiva riduzione del campo visivo. Nella maggior parte dei casi il glaucoma è una malattia bilaterale, vale a dire che coinvolge entrambi gli occhi. Bisogna specificare però che l'aumento della PIO non è sufficiente per porre la diagnosi di glaucoma. Vi sono infatti, come accennato in precedenza, casi di ipertensione oculare senza danni al campo visivo e viceversa casi con alterazione del campo visivo associati a PIO normale (glaucomi a pressione normale). Da ciò si capisce come la prevenzione costituisca un punto imprescindibile e come sia fondamentale diagnosticare precocemente questa malattia. Una volta effettuata la diagnosi corretta ed instaurata una valida terapia, l'oculista sottopone il paziente a periodiche visite com-prensive della misurazione della PIO ed a esami strumentali (tra cui l'esame del campo visivo) per verificare che la malattia non progredisca. Se dovesse verificarsi peggioramento clinico, il me-dico può modificare in modo appropriato la terapia o potenziarla per riportare la PIO a valori normali. Ricordiamo però ancora una volta che non esistono valori normali in assoluto, cioè che valgono per tutte le persone, ma esiste una pressione individuale giusta che impedisce alle fibre del nervo ottico di danneggiarsi.
Dal punto di vista terapeutico va evidenziato che la cura efficace e tempestiva, cioè durante la prime fasi della malattia, fornisce migliori risultati rispetto ad una cura avviata quando i danni sono già avanzati e gravi (irreversibili).
FATTORI DI RISCHIO
Anche se i complessi meccanismi attraverso i quali si sviluppa il glaucoma sono ancora in parte sconosciuti, sono stati individuati numerosi fattori di rischio che si associano alla malattia.
Il glaucoma rappresenta infatti una malattia multifattoriale, cioè diverse cause contribuiscono alla sua genesi.
L'incidenza della malattia glaucomatosa nella popolazione au-menta progressivamente con l'età, soprattutto dopo i 40 anni. L'incidenza dei difetti glaucomatosi del campo visivo in soggetti al di sotto dei 40 anni è dello 0.7%, mentre sale al 4.8% al di sopra dei 60 anni. Pertanto è fortemente consigliato effettuare una visita oculistica dopo i 40 anni, ma prima per i soggetti con familiarità o altri fattori di rischio. Si pensa che il 50% dei malati di glaucoma non sia al corrente di avere la malattia.
Non esistono differenze statisticamente significative tra maschi e femmine.
Molto importante è la familiarità, cioè la presenza di familiari del paziente affetti da glaucoma costituisce un fattore che predispone a sviluppare la malattia. Chi ha un parente di primo grado affetto da glaucoma, corre un rischio da 4 a 8 volte maggiore di mani-festarla rispetto ad un soggetto senza familiarità. Sono stati già individuati sei geni nel DNA sicuramente legati alla comparsa del glaucoma. Il meccanismo della familiarità è di per se ancora poco chiaro.
In futuro, test diagnostici sul DNA saranno verosimilmente utiliz-zabili non solo per valutare il rischio glaucomatoso ma anche per scegliere tra diverse opzioni terapeutiche nei singoli pazienti.
Le persone di razza nera e i caraibici presentano una maggiore incidenza di glaucoma, mentre quelle di razza asiatica sono più frequentemente affette da un tipo particolare di glaucoma detto glaucoma ad angolo chiuso, a causa della particolare conforma-zione del bulbo oculare.
Alcune malattie generali che comportano alterazione o compro-missione della circolazione sanguigna come diabete soprattutto,
ma anche arteriosclerosi, ipertensione arteriosa, ipotensione arte-riosa, vasospasmi, malattie cardiache, emicrania, apnea notturna, riducendo l'apporto di sangue al nervo ottico possono generare o favorire l'insorgenza del glaucoma.
Diverse sono le cause oculari: difetti elevati della vista come so-prattutto miopia elevata ma anche ipermetropia elevata, catarat-ta, trombosi delle vene retiniche, infiammazioni oculari, tumori oculari, complicanze avvenute durante l'intervento di cataratta o dopo di esso e traumi pregressi.
Un cenno maggiore merita la cataratta come causa di glaucoma. La cataratta è l'opacizzazione del cristallino, cioè la lente presente all'interno dell'occhio. Quando essa diventa molto evoluta può subire modifiche della sua struttura responsabili degli innalza-menti della PIO. Inoltre, come il paziente affetto da cataratta vede annebbiato, così l'oculista che lo visita ha difficoltà nella visualiz-zazione del fondo oculare e soprattutto della papilla ottica: que-st'ultima deve essere valutata per eseguire la corretta valutazio-ne clinica o il monitoraggio del glaucoma. Pertanto l'appropriata valutazione iniziale della malattia glaucomatosa o il suo monito-raggio accurato nel tempo sono difficoltosi nei pazienti affetti da cataratta molto densa.
Il glaucoma può anche essere provocato da farmaci: il più co-munemente in causa è il cortisone. Questo farmaco, sia per via generale (orale, intramuscolare, endovenosa), sia soprattutto se utilizzato localmente (colliri, pomate) quando assunto in maniera continuativa può causare glaucoma. Il cortisone, per motivi gene-tici e per modifiche del trabecolato, determina aumento della PIO che scompare alla sospensione del farmaco solo se il cortisone è stato utilizzato per brevi periodi (inferiore ai due mesi). Nel tempo può indurre un glaucoma del tipo cronico con caratteri molto simili a quelli del glaucoma primario ad angolo aperto, ma con anda-mento più grave. Pertanto è fondamentale che chiunque faccia uso prolungato di questo farmaco si rivolga all'oculista per la valutazione degli even-tuali effetti collaterali, quali la cataratta e soprattutto il glaucoma.
La prevenzione costituisce un punto fondamentale in quanto con-
sente di individuare precocemente il glaucoma, che come detto
si presenta molto spesso come una patologia priva di disturbi,
tanto da essere definita "il ladro silente della vista". Infatti il glauco-
ma non determina disturbi chiari ed eclatanti per i quali il pazien-
te ravveda la necessità di rivolgersi allo Specialista. Il glaucoma
costituisce l'unica malattia oculare per la quale è oggi possibile
effettuare un'efficace prevenzione.
La prevenzione, che si basa sull'identificazione dell'aumento della
PIO o delle cause oculari e non oculari che il paziente può presen-
tare (vedi paragrafo precedente sui fattori di rischio), costituisce
quindi il solo modo per individuare precocemente i primi segni di
malattia (prevenzione di malattia). L'unico sanitario che può effet-
tuare una diagnosi precoce del glaucoma e' il medico Oculista.
Una volta formulata la diagnosi corretta, il medico prescrive l'ade-
guata terapia per evitare la progressione della malattia.
La terapia precocemente instaurata è fondamentale per prevenire
l'avanzamento del deficit visivo indotto dalla malattia (prevenzione
del peggioramento clinico): una volta che si è determinato il dan-
no delle fibre nervose, esso è irreversibile, quindi la terapia serve
per prevenire il peggioramento della malattia e non per far tornare
a funzionare le fibre nervose danneggiate.
Sicuramente l'età critica è rappresentata dai 40 anni, momento in
cui è imperativo effettuare una visita oculistica.
Il paziente che presenta una o più cause di glaucoma descritte nel
precedente paragrafo (in particolare la familiarità) deve sottoporsi
a visita oculistica prima di questa età.
Riassumendo, ai fini della massima della prevenzione, devono es-
sere sottoposti a screening per il glaucoma i soggetti con i fattori
di rischio più importanti e quindi:
• Tutti i soggetti di età superiore ai 40 anni.
• Tutti i consanguinei dei pazienti glaucomatosi indipendentemente
• Tutti i miopi medio elevati (miopia di grado superiore alle 6 diottrie).
Esistono moltissimi tipi diversi di glaucoma, cioè di quella malattia caratterizzata dall'aumento della PIO, e la loro classificazione si basa sull'apertura dell'angolo irido-corneale e su altre caratteristi-che (Fig. 8A-B):
• ad angolo aperto (il più frequente rappresentando oltre il 50%
della totalità dei casi)
• ad angolo chiuso (10% dei casi).
Inoltre i glaucomi possono essere divisi in:
• primari, cioè non associati a patologie oculari o sistemiche (oltre
• secondari, cioè dovuti a malattie oculari o generali (oltre il 30%
• congeniti, ovvero già presenti al momento della nascita (1% dei
Fig. 8A. nella parte sinistra si vede il normale deflusso dell'umor acqueo, mentre nella parte destra il deflusso è bloccato al livello del trabe-colato (glaucoma ad angolo aperto)
Fig. 8B. nella parte sinistra il deflusso dell'umor acqueo è normale, mentre nella parte destra l'iride si addossa alla cornea ostruendo il passag-gio dell'umor acqueo (glau-coma ad angolo chiuso).
Glaucoma primario ad angolo aperto
Costituisce la forma di glaucoma più frequente nella popolazione, rappresentando oltre il 60% della totalità dei casi, ed è riscontra-bile soprattutto negli anziani. È responsabile del 13% delle cause di cecità, senza differenza tra maschi e femmine. Le prime alterazioni possono svilupparsi già intorno ai 40 anni.
E' presente mediamente nello 0.43% della popolazione sopra i 45 anni di età; la sua frequenza aumenta con l'età fino ad arrivare a circa il 2% intorno ai 70 anni.
Come detto, recentemente diversi studi clinici hanno dimostra-to che questa frequente forma di glaucoma presenta una com-ponente genetica molto spiccata, ovvero nel DNA ci sono delle particolari zone che rendono alcuni soggetti particolarmente pre-disposti a contrarre la malattia.
L'aumento della PIO è causato da un ostacolo al deflusso a livel-lo del trabecolato, dove la maglie sono più strette della norma, mentre l'angolo irido-corneale resta aperto. L'umore acqueo rag-giunge normalmente il trabecolato, ma non viene sufficientemente filtrato in quanto quest'ultimo è strutturalmente alterato (ostruzio-ne dei canali di scarico) (Fig.9). La pressione oculare aumenta causando un danno progressivo al nervo ottico. La patologia è bilaterale, cioè interessa entrambi gli occhi, anche se le prime alterazioni si sviluppano spesso in uno solo.
Fig. 9. Meccanismo di formazione del glaucoma primario ad angolo aper-to: ostacolo al deflusso a livello del trabecolato. Il trabecolato presenta un'ostruzione dei canali di scarico che non permette un sufficiente pas-saggio dell'umor acqueo. La pres-sione oculare aumenta causando un danno progressivo al nervo ottico.
Riguardo la sintomatologia, va ricordato con enfasi che i sintomi di avvertimento di questa affezione sono praticamente assenti, per cui la prevenzione rappresenta il punto veramente cruciale. Il paziente affetto da glaucoma gode di un apparente benessere e non é spinto a rivolgersi all'Oculista. Questo stato di cose com-porta il pericolo che una diagnosi precoce non venga fatta e che ci si accorga della presenza della malattia soltanto nelle fasi molto avanzate quando i danni irreversibili hanno già raggiunto una no-tevole gravità.
Per evitare questa drammatica evenienza é necessario che la ma-lattia venga ricercata sistematicamente fra le persone che hanno maggiore probabilità di soffrirne.
La diagnosi viene posta dall'Oculista che riscontra 3 aspetti:
• l'alterazione del campo visivo• l'aumento dell'escavazione della papilla del nervo ottico• l'aumento della PIO, sopra i 21 mmHg.
Va però precisato che il glaucoma primario ad angolo aperto rap-presenta una condizione cronica in cui l'aumento della PIO può esserci, come non esserci; quindi l'aumento della PIO non è una caratteristica costante in tutti i pazienti. Di conseguenza la mera misurazione della PIO è completamente insufficiente a definire una diagnosi certa di tale patologia. Inoltre la PIO elevata non giustifica sempre la diagnosi del glau-coma: esistono infatti molti casi di ipertensione oculare innocua. L'insorgere del danno è molto condizionato dal grado di vulnera-bilità individuale del nervo ottico. In altre parole vi sono individui che possono tollerare indefinitamente senza danni pressioni piut-tosto elevate, e viceversa altri sviluppano una lesione glaucoma-tosa anche a livelli di ipertensione molto modesti.
Lo stato della papilla ottica e lo studio del campo visivo potreb-bero evidenziare o meno danni al nervo ottico e sciogliere ogni eventuale dubbio. Esistono inoltre esami specifici (che di seguito tratteremo) che aiu-tano a diagnosticare la malattia nelle fasi iniziali, quando cioè è sicuramente più controllabile e gestibile.
Al momento della diagnosi, la capacità visiva può essere molto buona (anche se vi sono alterazioni periferiche del campo visivo) e può rimanere tale per molto tempo.
Dal punto di vista terapeutico, va detto che generalmente la malattia risponde bene alla terapia ipotonizzante topica, vale a dire ai colliri che vanno instillati ogni giorno e che sono in grado di ridurre la PIO.
In alcuni soggetti che non rispondono in maniera adeguata alla te-rapia medica può essere necessario per arrestare il decorso della patologia eseguire trattamenti laser specifici o interventi chirurgici.
Glaucoma primario ad angolo chiuso
E'una forma relativamente rara: 10% di tutti i casi di glaucoma, circa lo 0.1% delle persone sopra i 40 anni, con una forte pre-valenza nella donna di 4:1. E' prevalente nei cinesi, negli indiani asiatici e negli eschimesi.
Si differenzia enormemente da tutti gli altri tipi di glaucomi perché insorge in maniera estremamente repentina: viene infatti denomi-nato anche glaucoma acuto.
Esso si genera perché l'angolo camerulare viene rapidamente bloccato dall'apposizione della parte più periferica dell'iride e ciò comporta un drammatico aumento della PIO, che può raggiunge-re anche i valori di 70 mmHg (Fig.10).
L'aumento così drastico ed improvviso della PIO è accompagnato da un insieme di sintomi che sono tipici di questa forma di glau-coma. Insorge un dolore molto violento localizzato all'occhio, con irraggiamento alla fronte e alla testa. La capacità visiva diminui-sce velocemente ed compaiono nausea e vomito. Il paziente che giunge all'osservazione del medico con attacco acuto di glauco-ma è infatti un paziente molto sofferente e provato.
Certamente il glaucoma ad angolo chiuso insorge in occhi ana-tomicamente predisposti, cioè con un angolo camerulare molto stretto a causa di una camera anteriore ridotta di profondità o di un'inserzione anteriore dell'iride. In occhi come questi si può ve-
Fig. 10. Meccanismo di chiu-sura dell'angolo irido-corneale nel glaucoma primario ad an-golo chiuso. L'umore acqueo non riesce a raggiungere il si-stema trabecolare di deflusso perchè l'angolo formato da iri-de e cornea è troppo stretto: l'iride si addossa progressiva-mente alla cornea ostruendo completamente il passaggio.
rificare la chiusura improvvisa dell'angolo a causa delle seguenti condizioni favorenti:
• midriasi, cioè la dilatazione della pupilla (durante il sonno o nel
guardare la televisione al buio o guidare di notte);
• sforzi di accomodazione (durante una prolungata lettura o lavori di
precisione su oggetti molto piccoli).
Molto recentemente è stata suggerita, come per il glaucoma pri-mario ad angolo aperto, una predisposizione genetica anche se ancora in corso di studio e quindi non ancora completamente definita.
Glaucomi secondari
Rappresentano un gruppo molto eterogeneo di glaucomi che co-stituiscono la conseguenza di altre malattie oculari, di traumi o degli effetti indesiderati di alcuni farmaci e che arrivano nel com-plesso a circa il 30% di tutte le forme.
Possono essere ad angolo chiuso o aperto, legati a cause oculari o extraoculari. Spesso l'angolo della camera anteriore e più in generale le vie di deflusso dell'umore acqueo vengono alterate da malattie infiammatorie, emorragie, tumori, spostamenti del cristal-lino, proliferazione di tessuti anomali ed altro.
L'evoluzione di questi glaucomi è talvolta di tipo cronico, ma in certi casi assume un andamento più violento, con dolore, arros-samento ed intorbidamento della visione.
La terapia dei glaucomi secondari varia a seconda delle malattie di base che li determinano. I risultati non sono sempre soddisfa-centi.
I glaucomi secondari costituiscono un capitolo molto ampio e di non immediata comprensione, motivo per cui descriveremo bre-vemente solo le due forme più frequenti: il glaucoma neovascola-re e quello secondario ad infiammazioni intraoculari.
Il glaucoma neovascolare può essere una conseguenza di di-
verse malattie oculari: trombosi delle vene retiniche, retinopatia diabetica, tumori intraoculari, infiammazioni oculari croniche.
Esso viene innescato da una condizione di ampia e persistente ischemia retinica, cioè riduzione dell'apporto di sangue alla retina. In seguito all'ischemia retinica, l'iride e l'angolo camerulare ven-gono invasi di vasi sanguini anomali detti "neovasi". Ciò comporta nel tempo un aumento vertiginoso della PIO, che negli stadi ter-minali può raggiungere anche valori di 70 mmHg.
La terapia di questa gravissima forma di glaucoma è soprattutto sintomatica, cioè è rivolta prevalentemente al tentativo di control-
lo del dolore ricorrente che si determina, in quanto i tentativi di ridurre la PIO con colliri sono molto spesso inefficaci. Anche gli altri possibili approcci terapeutici (chirurgia, criotrattamento, trat-tamento laser ab esterno) consentono di ottenere risultati pressori spesso poco soddisfacenti.
Nel glaucoma secondario ad infiammazioni intraoculari
(uveiti) l'aumento della PIO è dovuto alla formazione di aderenze
tra il bordo della pupilla e il cristallino che impediscono il passag-
gio dell'umor acqueo dalla camera posteriore a quella anteriore
dell'occhio (blocco pupillare).
La terapia in questi casi è parachirurgica (laser) o chirurgica.
Altre due forme di glaucoma secondario relativamente frequenti
sono quelle associate a diabete e a cataratta in fase molto avan-
Glaucoma congenito
E' quella forma di glaucoma già presente al momento della na-scita o che si sviluppa nei primissimi anni di vita. Prende anche il nome di glaucoma malformativo.
Costituisce un'affezione rara: prevalenza nella popolazione di 1:10.000 nati.
E' bilaterale nell'70-80% dei casi.
Si sviluppa per la presenza di alterazioni congenite dell'angolo irido-corneale (trabecolato) che rendono difficoltoso il deflusso dell'umore acqueo della camera anteriore dell'occhio. Ne risulta un aumento della PIO il cui grado dipende dalla gravità della mal-formazione (Fig.11).
L'aumento della PIO che si verifica entro i 3 anni di età è responsa-bile della del tipico aspetto del buftalmo, cioè gli "occhi grandi", do-
Fig. 11. Nel glaucoma congenito l'angolo irido-corneale risulta alte-rato e consente un parziale deflus-so dell'umor acqeuo dal bulbo oculare con conseguente aumen-to della PIO.
vuto all'abnorme ingrandimento della sclera e della cornea (Fig. 12).
Questi tessuti oculari si ingrandiscono in seguito all'aumento della PIO perché nel bambino essi sono molto elastici. La cornea quin-di si presenta ingrandita e opaca, motivo per cui la visione risulta compromessa. Il nervo ottico presenta l'aumento dell'escavazione.
Oltre l'aumento del volume degli occhi, i genitori notano che il bambino lacrima spesso, presenta fastidio alla luce e fenomeni di blefarospasmo, cioè chiude frequentemente e fortemente le pal-pebre. Ognuno di questi sintomi sospetti deve spingere i genitori dall'oculista per effettuare una visita di controllo.
La terapia di questa malattia é esclusivamente chirurgica. Il bambino necessita di un precoce intervento chirurgico volto ad eliminare le malformazioni dell'angolo irido-corneale: si tratta di interventi chirurgici particolari che sono diversi da quelli usati nei glaucomi dell'adulto. L'effetto del trattamento chirurgico nella gran parte dei casi dura per tutta la vita del piccolo paziente, nel senso che la PIO si mantiene nel range di normalità anche se spesso la capacità visiva risulta inferiore alla norma.
Se, invece, non interviene precocemente l'adatta terapia, con l'andare del tempo la malattia porta fatalmente alla cecità. Infatti questa grave forma di glaucoma, se non adeguatamente trattata nei modi e nei tempi, favorisce anche l'insorgenza dell'ambliopia da deprivazione visiva, vale a dire che il sistema visivo in formazio-ne del bambino, non ricevendo lo stimolo visivo necessario, non si sviluppa adeguatamente risultandone occhi con una irreversibile ridotta capacità visiva (ambliopia).
In ogni caso questi piccoli pazienti necessitano di controlli specia-listici per tutta la vita.
Fig. 12. Nel paziente affetto da buftalmo, gli occhi si ingrandisco-no e la cornea diventa opaca.
VISITA OCULISTICA NEL PAZIENTE
GLAUCOMATOSO
La prima cosa è l'accurata anamnesi, cioè la raccolta della storia
clinica del paziente e dei suoi familiari.
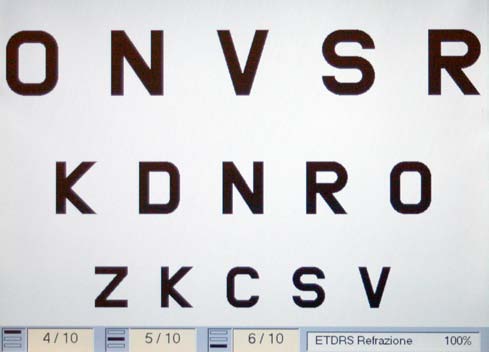
Poi l'oculista valuta l'acuità visiva del paziente, cioè la lettura di
lettere poste su uno schermo (ottotipo), di grandezza decrescen-
te, situato ad una distanza predeterminata (3 o 5 metri), naturale
ovvero senza lenti correttive ed eventualmente corretta cioè con
l'interposizione di lenti correttive volte a correggere il difetto di vi-
sta (Fig.13).
Successivamente si passa alla biomiscroscopia o esame alla
lampada a fessura: il medico con l'ausilio di questo microscopio
ingrandente esamina l'occhio nel suo complesso e poi misura la
tensione oculare (Fig.14).
Classicamente la misura del tono oculare è una manovra rapi-
da chiamata tonometria ad applanazione secon-do Goldmann: viene effettuata, previa instil-lazione nel sacco con-giuntivale di una goccia di anestetico in collirio e di un colorante arancio-ne (fluoresceina), grazie ad uno strumento chia-mato tonometro ad ap-planazione dotato di un piccolo cono di plastica. Il paziente viene invitato
Fig. 13. Tavola ottotipica per la misurazione della a tenere gli occhi fermi e capacità visiva. Ad ogni dimensione, in relazione bene aperti in modo che alla distanza a cui il paziente è posto, corrisponde il cono, delicatamente una valore espresso in decimi, in cui 10/10 rap-
appoggiato alla cornea
presentano la "buona" visione.
e illuminato con una
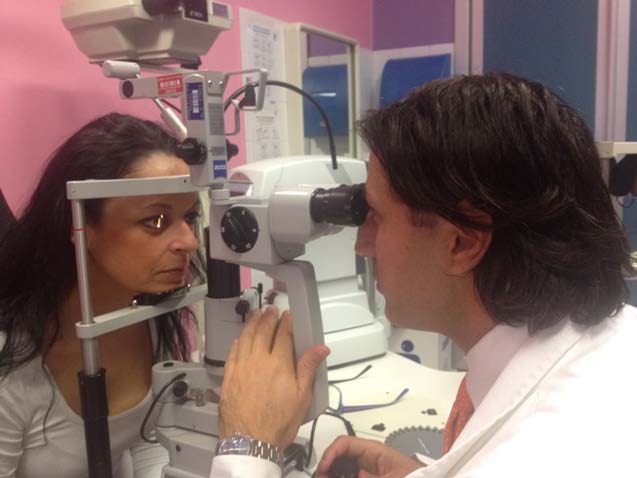
Fig. 14. Visita oculistica con lampada a fessura.
luce blu, possa rilevare il valore della PIO espressa in mmHg su un'apposita scala (Fig.15).
Dato che, come detto in precedenza, i valori della PIO variano nel corso della giornata, l'esame della curva tonometrica è impor-tante e consiste nella registrazioni della misurazioni tonometriche eseguite durante il giorno, ogni 4-5 ore. Le fluttuazione conside-rate normali non devono superare i 5 mmHg tra valore massimo e minimo, mentre nel glaucoma superano spesso i 5 mmHg.
La tonometria costituisce una metodica valida sia per la diagnosi di glaucoma che per il controllo dell'efficacia della terapia.
Oggi esiste un sistema ancora più rapido e pratico, che non ri-chiede l'anestesia, chiamato tonometria Icare. La misurazione viene effettuata con una sonda molto leggera che entra momen-taneamente a contatto con la cornea (Fig.16). La tonometria Icare ha assunto oggi un ruolo importante nei pro-grammi di screening di massa poiché è rapida, indolore e come detto non richiede l'uso di colliri, né competenze specialistiche, in quanto può essere effettuata anche dal personale di supporto al medico. La misurazione non viene quasi percepita dal paziente; per tale motivo è eseguibile persino per i soggetti particolarmente

poco collaboranti, come i bambini e i pazienti affetti da demenza.
Il tonometro a soffio d'aria è un al-tro strumento a "non-contatto": da un pistoncino, posto di fronte alla cornea, viene emesso un soffio d'aria che va ad applanare la su-perficie corneale analizzata; poi, at-traverso un sistema di rilevazione, lo strumento deduce la resistenza
Fig. 15. Tonometro ad applanazio-
con cui l'occhio contrasta la forza
ne, che serve per la misurazione della
esterna del soffio d'aria e quindi
deduce la IOP. Come l'Icare, il to-nometro a soffio è utile nei bambini o comunque per lo screening nei
pazienti poco collaboranti.
Per una corretta misurazione della PIO bisogna considerare lo spes-sore centrale della cornea, che si rileva con uno strumento di nome pachimetro. Infatti è stato dimo-strato che la misurazione della PIO con il tonometro ad applanazione viene sovrastimata o sottostimata se lo spessore corneale è rispetti-
vamente al di sopra o al di sotto di
Fig. 16. Tonometria Icare.
un valore considerato "medio" per
la popolazione. Pertanto i soggetti con spessore corneale ridotto
sono più a rischio di essere sottostimati e, quindi, di sfuggire alla
diagnosi di glaucoma.
Nel completo inquadramento di questo tipo di pazienti risulta di
fondamentale importanza l'esame del fundus, cioè la parte inter-
na e posteriore dell'occhio ed in particolare della papilla ottica
(Fig.17).
Una variazione nell'aspetto della papilla può essere la prima tappa
nella diagnosi di un glaucoma. Se necessario l'esame del fundus
si esegue instillando della gocce che dilatano la pupilla, ma molto
spesso è possibile valutare la testa del nervo ottico anche a pupil-
la non dilatata. La sofferenza del nervo ottico nel paziente affetto
da glaucoma si manifesta tipicamente con la perdita del normale
colorito roseo della papilla ottica che diventa più biancastra cioè

Fig. 17. Esame del fundus oculare.
pallida e con l'aumento della sua
escavazione (papilla glaucomato-
sa).
Altro esame fondamentale che
l'Oculista conduce alla lampada
a fessura è la gonioscopia, cioè
la visualizzazione dei particolari
dell'angolo irido-corneale, punto
attraverso il quale l'umor acqueo
fuoriesce dall'occhio. Previo l'uti-
lizzo di un gel che fa da menisco,
viene posta a contatto dell'occhio
una particolare lente dotata di uno
specchio che consente di apprez-
zare i particolari strutturali dell'an-
golo camerulare (Fig.18).
L'angolo così può essere definito
da aperto a chiuso, secondo una
convenzionale scala di valori da 0
a 4 (sistema di valutazione secon-
Fig. 18. Gonioscopia o esame dell'an-
do Shaffer) (Fig.19).
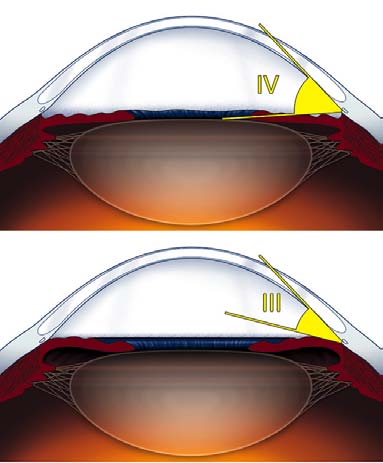
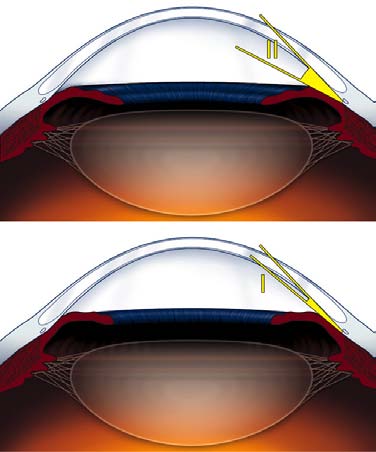
Fig. 19. Sistema di valutazione dell'apertura dell'angolo irido-corneale secon-do Shaffer (4 gradi).
- Grado 4: angolo aperto (compreso tra 35 e 45 gradi)- Grado 3: angolo aperto (compreso tra 20 e 35 gradi)- Grado 2: angolo stretto (20 gradi)- Grado 1: angolo molto stretto (10 gradi)- Grado 0: angolo chiuso (0 gradi).
Di seguito spiegheremo brevemente alcune indagini strumentali utili per formulare la diagnosi.
Misurazione della pres-sione intraoculare con tonometro non a contat-to ad aria
INDAGINI DIAGNOSTICHE NEL PAZIENTE
GLAUCOMATOSO
Per un corretto e moderno inquadramento diagnostico lo Specia-
lista ha a sua disposizione diverse indagini cliniche a cui sottopor-
re il paziente con sospetto di patologia glaucomatosa. Alcune di
esse sono semplici e rapide, altre complesse e lunghe.
Lo studio del campo visivo: detto anche campimetria o peri-
metria, è importante sia per porre diagnosi di malattia che per
monitorarne l'andamento nel tempo. Oggi gli strumenti per l'ese-
cuzione di questo tipi di esame (perimetri) sono sofisticati e assi-
stiti da computer: è riconosciuto che la perimetria automatizzata
individua deficit campimetrici di tipo glaucomatoso ad uno stadio
più precoce di quella manuale.
Mentre valutare una papilla resta tuttora molto soggettivo, l'automazione del-la perimetria ha reso disponibili diversi procedimenti standardizzati d'interpre-tazione computerizzata.
Il computer di un perimetro automatizza-to permette diverse elaborazioni e può conservare in memoria i valori normali per ogni punto testato nel campo visivo, ponendoli anche in relazione all'età del paziente. I programmi utilizzati consen-tono di misurare esattamente il grado di sensibilità di ciascuno dei punti retinici indagati. Ne risultano mappe numeriche che permettono di confrontare esami eseguiti in tempi diversi al fine di sorve-gliare l'andamento della malattia.
La sua forma più utilizzata si chiama perimetria statica, che consiste nella
Fig. 20. Perimetro statico compu-
presentazione al paziente di vari stimoli
luminosi, dotati di diversa grandezza e
intensità luminosa, posti su uno schermo omogeneamente illumi-nato; il paziente, dopo averli percepiti, deve segnalarli premendo un pulsante (Fig. 20).
Tutte le risposte vengono traslate su un grafico come aree di dif-ferente intensità di grigio. Esse rappresentano così la mappa del-la corrispondente zona di retina stimolata dall'impulso luminoso. Vale la pena sottolineare che questo esame richiede una buona concentrazione e la collaborazione del paziente, che deve cerca-re di rispondere agli stimoli luminosi con grande attenzione. Una certa quota di pazienti, modesta ma non trascurabile, necessita di un adeguato addestramento, prima di essere in grado di pra-ticare correttamente esami del campo visivo: proprio per questo motivo molto spesso il primo esame eseguito non è considerato estremamente attendibile. Nel campo visivo normale di ciascun occhio esiste una sola zona
di non visione, zona detta mac-chia cieca, che corrisponde alla papilla ottica, dove sono presenti le fibre nervose e non cellule sensibili alla luce. Nor-malmente questa piccola zona cieca non viene percepita dal soggetto (Fig.21).
Le alterazioni del campo visi-vo presenti nel glaucoma sono dette scotomi. Per scotoma si intende una zona del campo vi-sivo, a limiti più o meno sfumati e di forma varia, di non visione. Rappresenta il danno funziona-le delle fibre nervose retiniche. Per capire cosa sia uno sco-toma basta pensare a quando guardiamo per alcuni secondi una lampadina elettrica: per qualche minuto percepiamo una fastidiosa macchia scu-ra centrale che ci ostacola la visione. Questa è lo scotoma,
Fig. 21. Campo visivo computerizzato nor-
che però in questi casi è di du-
rata molto breve.
Nel glaucoma gli scotomi si formano lentamente, nell'arco di di-versi anni e soprattutto sono irreversibili. Nascono come piccole aree periferiche intorno alla zona centrale di visione, successiva-mente e progressivamente si ingrandiscono e confluiscono fino ad interessare nello stadio terminale di malattia anche la parte centrale della vista e quindi tutto il campo visivo (Fig. 22A-B).
I difetti iniziali sono tipicamente di due tipi: difetti fascicolari e de-pressioni generalizzate del campo visivo (Fig. 23A-B-C-D). Va precisato che possono essere già perse oltre il 40% del totale delle fibre nervose, prima di evidenziare un'alterazione mediante la perimetria di Goldmann. Quindi nel momento in cui noi pos-siamo porre con certezza la diagnosi di glaucoma in base ad un esame del campo visivo convenzionale, un certo numero di fibre nervose è già andato irreversibilmente perduto Pertanto negli ul-timi anni sono emerse nuove e sofisticate indagini strumentali più
Fig. 22. A e B. Campo visivo computerizzato con alterazioni glaucomatose. Nelle fasi iniziali della malattia gli scotomi si presentano nella parte centrale del campo visivo; nel tempo essi, ingrandendosi e confluendo, interessano quasi tutto il campo visivo del paziente.
Fig. 23. Difetti iniziali fascicolari del campo visivo nel paziente glaucomatoso:a) "Salto" nasale; b) Deformazione della macchia cieca o scotoma di Seidel; c) Scotoma paracentrale; d) Difetti arciformi: o scotoma di Bjerrum.
o meno recenti (che descriveremo più avanti) per consentire una diagnosi più precoce in modo da poter iniziare il trattamento sin dalle prime fasi della malattia. Comunque per controllare l'andamento nel tempo della malattia glaucomatosa la ripetizione periodica del campo visivo rappre-senta ancora oggi il mezzo più efficace, pratico e sicuro. La ca-denza della ripetizione di tale esame sarà scandita dal medico, che prenderà in considerazione il caso dal singolo paziente (nei casi di glaucoma conclamato e può essere necessario ripeterlo anche ogni 3-4 mesi).
Dato che, come detto, un aspetto normale della papilla e un cam-
po visivo normale non devono necessariamente far escludere un glaucoma, oggi esistono alcune altre indagini volte ad individuare i primi danni da glaucoma.
Esame elettrofunzionali quali PEV (potenziali visivi evocati) e
PERG (elettroretinogramma a stimolazione pattern): lo studio bioelettrico di PEV e del PERG è una metodica di relativamen-te recente introduzione, sofisticata, ancora in via di evoluzione e soprattutto di codificazione. Non è ancora entrata ad oggi nella routine degli esami necessari nel paziente affetto da glaucoma. Entrambi questi esami si basano sul fatto che il danno alle fibre nervose causa un rallentamento della trasmissione degli impulsi. Misurano la risposta del nervo ottico a uno stimolo sensoriale a differenti frequenze d'onda.
Senso cromatico: l'alterazione della visione dei colori è una con-
seguenza della riduzione dell'efficienza e del numero di fibre nervo-se funzionanti. Di solito si analizza con tavole dove numerosi pallini di diverso colore formano figure o numeri. Si altera nelle fasi iniziali del glaucoma. Il più frequente difetto indotto dal glaucoma riguar-da la percezione dei colore blu e giallo. La perimetria blu-giallo ha mostrato notevoli capacità nel rilevare alterazioni glaucomatose del nervo ottico in soggetti ipertesi oculari, che avevano dato risposte normali alla perimetria convenzionale "bianco su bianco".
Sensibilità al contrasto: essa corrisponde alla differenza di lu-
minosità tra toni chiari e scuri. Per la sua valutazione si usano tavole o schermi a barre bianche e nere di differente contrasto o più modernamente con gli ottotipi di Pelli-Robson. Questi ultimi sono ottotipi a contrasto variabile, costituiti da triplette di lettere che hanno tutte la stessa dimensione; ogni tripletta ha un contra-sto costante e 16 livelli di contrasto decrescenti. Si altera nelle fasi iniziali del glaucoma.
Misurazione dello spessore delle fibre: può essere eseguita con due me-todiche:
Tomografia a coerenza ottica (OCT): dato che oltre alla pa-
pilla ottica, il glaucoma precocemente determina un'atrofia degli assoni delle cellule ganglionari anche nello strato di fibre nervose retiniche, l'esame OCT sta diventando sempre più diffuso per la diagnosi di glaucoma grazie alla sua efficacia e precisione nella misurazione dello spessore delle fibre nervose retiniche.
La polarimetria a scansione laser (GDX): metodica alternati-
va all'OCT per la misurazione dello spessore delle fibre nervose
retiniche.
La terapia medica del glaucoma ha lo scopo di arrestare o di pre-
venire la sofferenza e il danno del nervo ottico ed il parallelo dete-
rioramento del campo visivo. Al momento attuale ciò può essere
ottenuto, anche se non sempre, riducendo il valore della PIO a
valori "non dannosi" per l'occhio da trattare. Questi valori variano
individualmente e sono condizionati da una serie di parametri che
è necessario conoscere prima di iniziare il trattamento. Occorre
quindi stabilire per ogni paziente una ben definita strategia indivi-
duale, espressione delle sue condizioni cliniche.
La terapia del glaucoma prevede come primo stadio la terapia me-
dica, vale a dire l'utilizzo di farmaci in grado di ridurre la IOP som-
ministrati per via locale come colliri, gel o più raramente pomate.
Se la terapia medica non funziona o perde la sua efficacia nel
tempo si procede con la terapia parachirurgica che prevede l'uti-
lizzo di laser. I tipi di laser utilizzati sono argon laser, Nd:Yag laser
e laser a diodo.
La terza opzione terapeutica è costituita dalla chirurgia, a cui si
ricorre quando la PIO non si riduce ai valori considerati normali o
il campo visivo peggiora nonostante le altre terapie.
Nel corso degli anni la terapia medica potrà essere eventualmen-
te integrata con i vari trattamenti laser o anche con l'intervento
In ogni caso le aree del campo visivo perse a causa dei danni
provocati al nervo ottico non possono essere recuperate con nes-
suna delle terapie: la terapia ha funzione esclusivamente conser-
vativa o preventiva nei confronti di un ulteriore danno della visione
ed permette di evitare la progressione della malattia, che in casi
estremi può condurre alla cecità.
Richiamando alla nostra attenzione le 2 forme principali di glau-
coma possiamo proporre questo semplice ed efficace schema:
• glaucoma cronico ad angolo aperto:
1. terapia medica
2. laser3. chirurgia
• glaucoma ad angolo chiuso:
terapia laser o chirurgia + terapia medica.
Nella parte finale di questa pubblicazione verrà trattata un partico-lare tipo di glaucoma quello a pressione normale.
Attualmente il medico oculista dispone di numerosi farmaci ipo-tensivi oculari per cui la scelta dovrà cadere su quella sostanza che più si addice al caso in esame. Occorre iniziare il trattamento con un solo farmaco, quello che consenta di raggiungere e man-tenere il valore pressorio target per quel paziente e che nel con-tempo risulti ben tollerato dal paziente (età, lavoro del paziente, altre patologie oculari o sistemiche, numero di somministrazioni necessarie). Se un solo farmaco non è sufficiente, si possono as-sociare tra loro diversi prodotti. Il loro possibile meccanismo di azione può essere di:
• ridurre la produzione di umor acqueo• facilitare il suo deflusso (trabecolare o uveo-sclerale)• migliorare l'irrorazione del nervo ottico.
I farmaci utilizzabili sono diversi e vengono divisi per classe in base al loro meccanismo di azione (Fig. 24):
• Beta-bloccanti: betaxololo, timololo, levobunololo (betaclar, be-
toptic, timoptol, timod, vistagan…). I beta-bloccanti, che riduco-no la produzione di umor acqueo, rappresentano da molti anni i farmaci di prima scelta nel trattamento di varie forme di glaucoma, in quanto efficaci e ben tollerati.
• Miotici: pilocarpina, pilotonina, aceclidina, dapiprazolo (pilogel,
dropil, glaunorm, glamidolo, pilodren). Aumentono il deflusso tra-becolare. Farmaci molto efficaci, ma poco tollerati dal paziente, specie se giovane, miope o affetto da cataratta incipiente. La loro somministrazione è tuttavia opportuna quando altri farmaci non sono sufficientemente efficaci e necessaria quando è presente o temibile una chiusura d'angolo (blocco pupillare, iride a plateau).
• Inibitori topici dell'anidrasi carbonica: dorzolamide, brinzolamide
(trusopt, azopt). Riducono la produzione di umor acqueo.
• Simpaticomimetici: dipivefrina, apraclonidina, brimonidina (alpha-
gan). Aumentano il deflusso trabecolare. Ben tollerati dal pazien-te, possono essere usati per integrare la terapia già in uso.
• Prostaglandinici: latanoprost, bimatoprost, xalatan, lumigan, tra-
vatan, saflutan, ocusynt, etc. Facilitano il deflusso uveo-sclera-
Fig. 24. Meccanismo di azione dei farmaci antiglaucomatosi.
le. Oggi per l'indubbia azione ipotensiva, la necessità di una sola somministrazione quotidiana e la buona tollerabilità, possono es-sere considerati come farmaci di prima scelta specie quando i beta-bloccanti trovano controindicazioni di carattere generale.
I farmaci antiglaucomatosi sono sotto forma di colliri o gel: i primi sono di consistenza fluida, mentre i secondi sono più densi.
La corretta modalità per instillare i colliri nel sacco congiuntivale è la seguente: dopo aver abbassato leggermente la palpebra infe-riore ed aver reclinato il capo si mette una goccia di collirio o un centimetro di gel (Fig. 25).
La frequenza di somministrazione varia a seconda del prodotto: una (solo per le prostaglandine), due o tre volte al giorno, tutti i giorni senza esclusione (sabato, domenica, festivi, viaggi, etc) per tutta la vita. La terapia per il paziente glaucomatoso deve essere assimilata ad una della sue abitudini quotidiane e diventare quindi una cosa da non dimenticare mai. Pertanto il medico deve pren-dere la decisione di instaurare la terapia medica con molta pon-
derazione, perché ciò comporta un impegno non indifferente per il paziente.
Nel caso la terapia sia compo-sta da più colliri, è buona norma attendere 5 minuti tra le varie somministrazioni al fine di fa-vorire il corretto assorbimento oculare di ciascun farmaco.
Anche i possibili effetti collaterali variano da farmaco a farmaco. Relativamente frequenti sono
Fig. 25. Instillazione di colliri per il glauco-
gli effetti temporanei legati alle
prime somministrazioni, come bruciori e arrossamenti, attri-
buibili all'adattamento dell'occhio alle nuove sostanze: tali effetti sono non preoccupanti e pertanto bisogna tollerarli. Rare sono invece le allergie, che si risolvono alla sospensione del farmaco.
La categoria dei farmaci beta-bloccanti va evitata nei soggetti car-diopatici, asmatici e bronchitici perché il loro utilizzo può causare un peggioramento di queste malattie.
I miotici, come la pilocarpina, restringendo la pupilla possono determinare disturbi della visione, quali riduzione della luminosità percepita e annebbiamento con riduzione della messa a fuoco della durata di qualche ora. Talvolta si può verificare cefalea, men-
Terapia medica - farmaci ipotonizzanti
Farmaci che agiscono:
• aumentando il deflusso trabecolare• aumentando il deflusso uveo-sclerale• riducendo la produzione di umor acqueo
Farmaci che modificano il diametro della pupilla:
• midriatici (dilatano la pupilla), con possibile senso di abbaglia-
mento come effetto collaterale
• miotici (restringono la pupilla), con possibili effetti collaterali
quali riduzione della luminosità e riduzione della messa a fuoco.
tre la cataratta può essere favorita nel suo sviluppo solo con l'uso protratto per anni.
Oltre i farmaci per uso locale, esistono anche sostanze impegnate per via generale, cioè orale e endovenosa.
Essi sono:
• Inibitori dell'anidrasi carbonica (via orale): acetazolamide, fenami-
de, glicofenamide (diamox, glaumid).
• Agenti iperosmolari (via endovenosa): glicerolo, mannitolo.
Vengono riservati a casi di glaucoma acuto o improvvisi ed elevati
aumenti della PIO.
Riguardo la capacità ipotensiva della terapia è corretto presumere una diminuzione della PIO rispetto al valore di partenza di:
• circa il 25-30% in caso di monoterapia• circa il 35% in caso di terapia associata • circa il 40% in casi di massima terapia medica (associazioni far-
macologiche multiple).
In particolare in caso di monoterapia topica, cioè l'utilizzo di un solo collirio, l'effetto ipotensivo dei vari farmaci non è uguale per tutti. Infatti ci possiamo aspettare una riduzione della IOP rispetto al valore di partenza del:
• 30% per le prostaglandine• 20-30% per i betaboccanti • 20-25% per gli alfa-2 agonisti• 20% per gli inibitori anidrasi carbonica
• 20% per i miotici.
Oggi diversi esperti sono convinti che esistono buoni motivi per limitare l'utilizzo della massima terapia medica quali:
• aumento del rischio di irritazione oculare e di sensibilizzazione • peggioramento della prognosi chirurgica, perché l'uso cronico dei
colliri ipotonizzanti può incrementare la cicatrizzazione postopera-toria e quindi provocare la chiusura della fistola creata dal chirur-go generando nuovamente nel periodo postoperatorio l'aumento della PIO.
Pertanto oggi è opinione condivisa che associare due farmaci appare ancora convincente; tuttavia, una chirurgia anticipata do-vrebbe essere preferita ai concetti di massima terapia medica, che includono anche fino a quattro farmaci diversi.
Vale la pena ricordare che occhi con ipertensione oculare non necessariamente sviluppano danni glaucomatosi e talvolta pos-sono essere tenuti sotto controllo per verificare la comparsa dei
primi segni di una neuropatia prima di prendere in considerazione l'opportunità di trattare.
Ovviamente, si devono tenere in considerazione anche altri fattori e indicatori di rischio. Alcuni di essi, ad esempio l'età o la familiari-tà possono influenzare la decisione di trattare mentre altri posso-no perfino determinare la scelta del tipo di trattamento.
Il laser è una fonte di luce intensa e molto concentrata (Laser, Li-ght Amplification by Stimulated Emission of Radiation).
Oltre a fornire la possibilità di eseguire alcune tecniche che una volta potevano essere effettuate solo chirurgicamente, il laser per-mette la realizzazione di nuove e affidabili metodiche terapeuti-che, non cruente e dotate di discreta efficacia nel controllo dei glaucomi. L'intervento laser si esegue ambulatorialmente, quindi senza la necessità di ricovero.
Dopo aver instillato una goccia di anestetico che rende la proce-dura priva di dolore, il paziente si posiziona seduto e appoggiato alla mentoniera (come per l'esame alla lampada a fessura). Previa apposizione di un po' di gel, si posiziona una lente a contatto sull'occhio e si esegue il trattamento laser, che dura alcuni se-condi o minuti a seconda del tipo di laser e del tipo di trattamento pianificato (Fig. 26).
Infatti a seconda del tipo di glaucoma si eseguono trattamenti diversi.
Il laser ad Argon ed altri laser termici vengono impiegati soprattut-
to per praticare la trabeculo-
plastica, indicata nelle forme
di glaucoma ad angolo aperto
e la gonioplastica di uso più
raro.
Nel glaucoma ad angolo aper-
to l'Argon Laser Trabeculo-
plastica (ALT), migliorando le
aperture sul trabecolato (trabe-
culoplastica), si propone di au-
mentare il deflusso dell'umor
acqueo dall'occhio (Fig. 27).
Fig. 26. Paziente glaucomatoso durante la Il raggio laser viene focaliz-laserterapia.
zato sul tessuto da trattare
attraverso la lente. Vengono poi erogati dalla macchina numerosi colpi, chiamati spots, della durata ciascuno di frazioni di secondo. Il trattamento nel suo comples-so dura alcuni minuti. Raramente questi brevi impulsi possono causare leggeri fa-stidi. Gli effetti collaterali e le complicanze della procedura sono rari. Spesso si ve-rificano un transitorio aumento della PIO e una modesta infiammazione del bulbo, che vengono curati con una terapia inte-grativa della PIO e con un collirio a base di
Fig. 27. Argon Laser Trabecu-
cortisone. Purtroppo spesso questo tipo
loplastica (ALT) e suoi effetti di trattamento ha una durata transitoria
sul trabecolato dell'angolo iri-
(anche se può essere ripetuto) o non è in
grado di ridurre al PIO ad un valore tale
da consentire al paziente di sospendere la terapia medica, motivi per cui è usata poco frequentemente.
La Trabeculoplastica Selettiva (SLT, Selec-tive Laser Trabeculoplasty), introdotta più recentemente, viene utilizzata in pazienti affetti da glaucoma cronico scompensato con la terapia medica, anche se già sotto-posti ad ALT o a chirurgia filtrante, nei pa-zienti intolleranti ai colliri, e presenta molti vantaggi. Infatti, utilizzando un laser freddo tipo Yag che emette energia a bassa lun-
Fig. 28. La Trabeculoplastica
ghezza d'onda con impulsi a breve durata,
Selettiva (SLT) e suoi effetti consente di trattare selettivamente solo la
sul trabecolato dell'angolo iri-
zona di trabecolato non funzionante, può
essere ripetuto nel tempo ed è scevro del-
le complicanze tipiche (anche se rare) dei
trattamenti laser convenzionali come l'ALT
(Fig. 28-29). Il trattamento dura circa 10
minuti.
Nel glaucoma ad angolo chiuso il tratta-
mento consiste in un'iridotomia periferi-
ca Yag laser, cioè si determina una nuova
Fig. 29. Differenza nell'effetto cre-
via (piccolo foro) di passaggio costante
ato sul trabecolato tra ALT e SLT.
dell'umor acqueo attraverso l'iride perife-
rica per impedire il suo avanzamento e la conseguente chiusura dell'angolo.
Generalmente si esegue un solo piccolo foro, talvolta due e rara-mente più di due fori sempre di piccole dimensioni nello spessore dell'iride (Fig. 30).
Come si fa l'iridectomia
Al paziente vengono somministrati due diversi colliri, uno che si propone di restringere la pupilla e un altro che anestetizza la superficie anteriore dell'occhio.
Il paziente viene fatto sedere davanti al laser.
Il medico oculista applica sull'occhio una lente a contatto che consente di meglio focalizzare il raggio laser sulla parte di iride in cui eseguirà poi il foro.
A questo punto, il medico sceglie una sede iridea idonea, pre-feribilmente un punto periferico ove il tessuto irideo è sottile.
Esegue poi uno o due emissioni laser (spot).
Verifica che l'iride sia stata effettivamente perforata, poi, se ne-cessario, esegue un altro foro in sede diversa, poi rimuove la lente a contatto e prescrive al paziente una terapia medica che dovrà essere somministrata per alcuni giorni.
Nel glaucoma acuto lo si esegue nell'occhio malato per evitare che il rialzo pressorio si ripeta e anche nell'occhio controlatera-
le per prevenire l'insorgenza dell'attacco
acuto. Il trattamento dura poche decine di
secondi.
Nei glaucomi terminali (es. glaucoma neo-
vascolare) si utilizza la ciclofotocoagula-
zione a diodi per distruggere i corpi ciliari
che producono umor acqueo (Fig. 31).
E' una procedura che generalmente si ese-
gue, in sala operatoria, anche se sempre in
regime ambulatoriale. Il chirurgo appoggia al
bulbo oculare una sonda collegata ad un la-
ser a diodi ad onda continua che emette spot
Fig. 30. Iridotomia periferica che riducono la funzionalita dei corpi ciliari.
Yag laser con descrizione del Lo scopo del trattamento è di ridurre la nuovo passaggio dell'umor pressione per diminuire i ricorrenti e inten-acqueo attraverso il foro irideo.
sissimi dolori causati dall'elevatissima PIO.
Il problema di questa forma di tratta-mento è che risulta difficile calibrare l'estensione del trattamento, cioè la quantità di corpi ciliari da distruggere: se poco esteso, la riduzione pressoria risulta insufficiente, mentre se troppo estesa, l'occhio va incontro a riduzione pressoria eccessiva.
In conclusione va ricordato che spes-so, anche dopo trattamento laser, la
Fig. 31. Ciclofotocoagulazione a terapia farmacologica con colliri va diodi.
proseguita: ciò non significa che il trat-tamento è stato inutile perchè il laser
consente frequentemente di raggiungere valori pressori inferiori a quelli presenti prima del trattamento laser. Questo aspetto contri-buisce ad un migliore controllo della malattia nel tempo.
La chirurgia del glaucoma comprende una serie di interventi di mi-crochirurgia, ossia interventi che non si eseguono ad occhio nudo ma con l'ausilio di un microscopio operatorio per avere notevoli ingrandimenti delle finissime strutture oculari. L'intervento si esegue generalmente in anestesia locale, tranne nei bambini per i quali si pratica l'anestesia generale. L'anestesia, qualunque sia, permette di portare a termine l'intervento senza alcun dolore per il paziente.
Anestesia per l'intervento chirurgico
Per effettuare l'anestesia locale, il paziente viene steso su un lettino operatorio e il medico inietta il farmaco anestetico intorno all'occhio per ottenere l'analgesia (assenza di dolore) e l'acine-sia dell'occhio (assenza di movimento). Di solito l'iniezione viene preceduta dalla somministrazione di un tranquillante per via ge-nerale al fine di ridurre l'eventuale stato di tensione del paziente (Fig. 32). Un sottile ago viene fatto penetrare attraverso la pal-pebra inferiore e/o superiore. Quindi viene iniettato l'anestetico nello spazio che si trova intorno (anestesia peribulbare) o dietro il bulbo oculare (anestesia retrobulbare): nell'anestesia retrobulba-re si inietta solitamente un volume da 3 a 10 millilitri di anestetico locale a contatto del ganglio ciliare.
Subito dopo l'iniezione, il chirurgo esercita un delicato mas-saggio sul globo oculare, manovra che favorisce la diffusione dell'anestetico. La PIO aumenta immediatamente dopo l'inie-zione per tornare a normalizzarsi in qualche minuto. L'occhio viene posto sotto una pressione di 30 mmHg per alcuni minuti utilizzando un pallone precalibrato o un semplice peso com-pressivo. L'occhio a questo punto risulta privo di sensibilità do-lorosa e di capacità di movimento, pertanto è idoneo all'esecu-zione dell'intervento chirurgico.
Negli ultimi anni questo tipo di interventi viene sempre più fre-quentemente eseguito in regime di Day-hospital, ovvero il pazien-te torna a casa lo stesso giorno dell'intervento.
La microchirurgia e il laser si "aiutano" a vicenda, nel senso che alcuni insuccessi dell'intervento possono essere risolti con il laser e, viceversa, alcuni insuccessi della laserterapia possono essere risolti con la chirurgia. Entrambe possono essere ripetute, se ne-cessario.
Dopo entrambi questi trattamenti spesso la terapia medica va proseguita.
Oggi l'esperienza dei chirurghi in questo specifico settore è no-tevolmente aumentata, così come sono migliorate la qualità dei microscopi operatori e le tecniche chirurgiche; pertanto i risultati sono eccellenti con minime complicanze post-operatorie.
Come detto in precedenza, l'in-tervento chirurgico viene eseguito quando la PIO non si riduce ai valori considerati normali o il campo visivo peggiora nonostante le altre terapie oppure in situazioni in cui sarebbe necessario ottenere un risultato du-raturo e stabile.
Il paziente deve rendersi conto pri-ma di sottoporsi all'intervento chi-rurgico (così come alla lasertera-pia), che lo scopo non è purtroppo quello di aumentare la vista, a diffe-renza di altri interventi come quello di cataratta, bensì quello di non far
Fig. 32. Anestesia locale in un paziente peggiorare la malattia.
operando di trabeulectomia.
Lo scopo viene raggiunto quando si ri-duce la PIO, cosa che si ottiene aumen-tando il deflusso di liquido dall'interno all'esterno dell'occhio.
Gli interventi sono diversi a seconda del tipo di glaucoma.
Nel glaucoma acuto si può eseguire chirurgicamente la rimozione di un pez-zetto di iride periferica (iridectomia) (Fig. 33).
In realtà questa procedura viene effettu-ata più frequentemente con il laser (iri-dotomia).
Fig. 33. Iridectomia basale chirur-
Più spesso la chirurgia si pratica nel
gica nel glaucoma acuto.
glaucoma cronico ad angolo aperto, in cui l'ostacolo al deflusso dell'umor ac-
queo sta nei canali del trabecolato. L'intervento più comune si
chiama trabeculectomia o intervento fistolizzante che con-
sente il diretto passaggio dell'umor acqueo all'esterno, sotto la
congiuntiva al di sotto della palpebra superiore, dove viene fa-
cilmente riassorbito. In particolare il chirurgo rimuove un piccolo
tassello di trabecolato, creando cioè una fistola (vale a dire un
forame), attraverso cui il liquido intraoculare passa al di sotto della
congiuntiva dove si forma una "bozza" leggermene rilevata, che
garantirà costante drenaggio (Fig. 34,35).
Questa piccola bozza non è visibile se non alzando con un dito la
palpebra superiore e talvolta può essere responsabile di qualche
disturbo, quali la sensazione di corpo estraneo nell'occhio e lacri-
mazione (Fig. 36).
Per aumentare le probabilità di successo negli ultimi anni si è dif-
fuso l'utilizzo durante l'intervento di trabeculectomia di sostanze
antimitotiche (mitomicina C o 5-fluorouracile) che hanno lo scopo
di ridurre nel periodo postoperatorio la probabilità di chiusura del-
la fistola praticata dal chirurgo.
Questo tipo di interventi può comportare delle complicanze, che
in realtà sono relativamente rare (insuccesso, appiattimento della
bozza, ipotonia, infezioni, infiammazioni, cataratta).
Esistono molti altri tipi di intervento che vengono definiti non-fi-
stolizzanti, il più recente ed efficace dei quali si chiama canalo-
plastica, che però al momento attuale non garantiscono le stesse
probabilità di successo.
Fig. 34. A,B,C. Intervento di trabeculectomia nel glaucoma cronico: il chirurgo rimuove un piccolo tassello di trabecolato creando un forame attraverso cui il liquido intraoculare passa al di sotto della congiuntiva.
Questo tipo di interventi (detti anche non-perforanti) si propone di
ottenere una riduzione della pressione interna del bulbo attraver-
so una parete che viene chirurgicamente assottigliata a tal punto
da permettere una vera e propria filtrazione del liquido interno:
l'umore acqueo drena dalla camera anteriore attraverso uno stra-
to della cornea (la membrana di Descemet) e gli strati interni del
trabecolato. Gli interventi che si basano su questi principi sono
la sclerectomia profonda, la viscocanalostomia e la più recente
canaloplatica.
La Canaloplastica rappresenta inoltre la tecnica più interessante.
Si esegue un piccola incisione per avere accesso al che si trova
intorno all'iride (canale di Schelmn). Un microcatetere circumna-
viga il canale di Schlemm, allargando il canale principale di dre-
naggio e i suoi canali piu' piccoli di raccolta, mediante l'iniezione
di un materiale sterile, simile ad un gel, chiamato viscoelastico. Il
catetere viene quindi rimosso e viene applicata una sutura all'in-
terno del canale, che viene così tensionato. Aprendo il canale, si
riduce la pressione all'interno dell'occhio.
Tutte la tecniche non-perforanti, seppur gravate da un minor nu-
mero di complicanze, risultano però meno efficaci nel ridurre la
pressione oculare rispetto alla trabeculectomia classica. A loro
favore c'è sicuramente il fatto che, in caso di PIO postoperatoria
non sufficientemente ben controllata, non precludono la possibili-
tà di eseguire successivamente una trabeculectomia.
Va ricordato inoltre che esistono anche gli impianti drenanti an-
tiglaucomatosi (per es. Molteno, Baelverdt, Krupin, Ahmed) che
sono tradizionalmente indicati nei glaucomi refrattari in cui le pro-
Fig. 35. Meccanismo di filtrazione del
Fig. 36. La piccola bozza della trabe-
liquido intraoculare nell'intervento di
culectomia è visibile solo se si alza
trabeculaectomia: il liquido passa al
con un dito la palpebra superiore.
di sotto della congiuntiva dove si for-ma una "bozza".
cedure filtranti spesso non funzionano o non hanno funzionato.
Esistono inoltre altri tipi di intervento, come il criotrattamento
per distruggere dei corpi ciliari che producono umor acqueo. Il
razionale del trattamento è lo stesso della ciclofotocoagulazione
a diodi, a differenza della quale è molto meno dosabile: infatti il
problema di questa forma di trattamento è che risulta difficile ca-
librare l'estensione del trattamento, cioè la quantità di corpi ciliari
da distruggere: se poco esteso, la riduzione pressoria risulta in-
sufficiente, mentre se troppo esteso, l'occhio può andare incon-
tro a riduzione pressoria eccessiva ed irreversibile (tisi del bulbo).
Pertanto oggi viene eseguito raramente.
Nel prossimo futuro si prospettano nuovi interventi chirurgici o
chirurgie combinate a trattamenti laser nuovi o già esistenti che
probabilmente aumenteranno le possibilità di controllo della ma-
lattia
Sia gli interventi filtranti (trabeculectomia) che i non filtranti posso-no essere associati a quello di cataratta (chirurgia combinata), che consiste nell'opacizzazione del cristallino.
La chirurgia combinata di glaucoma e cataratta sta diventando
sempre più frequente perché quest'ultima è spesso già presente se il paziente è anziano, ma anche perché i farmaci miotici anti-glaucomatosi (come la pilocarpina) o precedenti interventi anti-glaucomatosi possono accelerare lo sviluppo della cataratta. L'indicazione all'intervento non viene posta sempre in un paziente affetto da cataratta e glaucoma, ma solo in particolari condizio-ni. Infatti possiamo proporre un semplice schema per la gestione della terapia del paziente affetto da cataratta e glaucoma.
1. Se il glaucoma è ben controllato dalla terapia medica con ca-taratta che riduce la capacità visiva, è necessario eseguire solo l'intervento di cataratta (che consiste nella rimozione del cristallino opaco con un tecnica detta facoemulsificazione e nella sua sosti-tuzione con un cristallino artificiale).
2. Se il glaucoma non è ben compensato dalla terapia medica con cataratta che ostacola poco la visione, si esegue prima l'interven-to per il glaucoma e dopo qualche mese l'intervento di cataratta.
3. Se il glaucoma non è ben compensato e la cataratta condizio-na la visione, è opportuno l'intervento combinato di cataratta e glaucoma.
DECORSO POSTOPERATORIO DEL PAZIENTE
CHIRURGICO E ISTRUZIONI PRATICHE
Come detto la maggior parte degli interventi per il glaucoma si esegue in anestesia locale e in regime di Day-hospital, cioè il pa-ziente viene dimesso in giornata, anche se per la guarigione com-pleta dall'intervento di solito occorre almeno un mese - un mese e mezzo, periodo in cui vanno eseguite alcune cure e rispettate alcune attenzioni.
Spesso l'occhio viene bendato fino al primo controllo postope-ratorio che si effettua il giorno successivo, momento in cui viene sbendato e visitato dal medico, che successivamente prescrive la terapia postoperatoria che il paziente deve effettuare.
Sono normali alcuni sintomi nei giorni immediatamente successivi all'intervento, quali rossore oculare, modesta dolenzia, sensazio-ne di corpo estraneo (dovuta al taglio eseguito e ai punti applicati), prurito e un po' di fotofobia (fastidio alla luce), motivo per cui è buona norma usare occhiali scuri. Pertanto il paziente che avverte questi fastidi non deve preoccuparsi.
Inoltre la visione dell'occhio operato non è limpida durante i primi giorni dopo l'intervento; è necessario far trascorrere alcuni giorni perché la situazione migliori. Lo smaltimento completo (guarigio-ne) del trauma chirurgico avviene in 1-2 mesi e dipende dal tipo di intervento. Il medico prescrive una ricetta con le indicazioni per le medici-ne da utilizzare. La somministrazione del collirio o della pomata oftalmica va iniziata nell'occhio operato subito dopo la dimissione e deve protrarsi per tutto il periodo suggerito dal chirurgo. Talvol-ta vengono prescritte anche pastiglie o iniezioni, che egualmente devono essere iniziate subito dopo la dimissione, in associazione all'eventuale terapia che il paziente sta già assumendo e che non deve mai sospendere di propria iniziativa. Il paziente deve comprendere che la corretta assunzione delle medicine prescritte è fondamentale per la completa guarigione e per evitare complicazioni.
Le raccomandazioni per i primi giorni successivi l'operazione ri-guardano principalmente il modo di somministrare il collirio o la po-mata e spesso conviene dare una dimostrazione diretta al paziente: lavarsi prima le mani, non toccare le ciglia, non premere sull'occhio, agitare prima il flaconcino, appli-care il collirio o la pomata solo nell'occhio operato.
Per applicare la terapia (colliri o pomate) nell'occhio operato è bene che il paziente stia seduto (o anche sdraiato a letto), aprire entrambi gli occhi e guardare verso l'alto. Un familiare con una mano abbassa leggermente la palpebra inferiore del paziente in modo da esporre il fornice congiuntivale, di colorito roseo, senza esercitare pressioni sull'occhio: in tal modo si crea una coppa in grado di accogliere il farmaco. Si somministra qualche goccia di collirio o un centimetro di pomata oftalmica. In caso siano prescritti più colliri, è buona norma attendere qualche minuto tra le varie somministrazioni al fine di favorire il corretto assorbimento oculare di ciascun farmaco.
Se il paziente lo desidera, può effettuare una delicata quotidiana pulizia delle palpebre dell'occhio operato una o due volte al giorno con una salviettina sterile umida o bollita. Non c'è alcun problema nel lavarsi il viso, prestando sempre attenzione a non esercitare pressioni o a far entrare del sapone nell'occhio.
Non sempre è necessario bendare l'occhio dopo la dimissione, anche se per i primi 2-3 giorni la benda può essere utile in caso i punti applicati sull'occhio determinassero un fastidio eccessivo: infatti i punti di sutura possono determinare talvolta delle piccole lesioni da strofinamento che si formano durante i continui fisiolo-gici movimenti di apertura e chiusura delle palpebre (ammicca-mento). I punti di sutura applicati durante l'intervento vanno quasi sempre rimossi; il paziente deve stare tranquillo perché la mano-vra è ambulatoriale e indolore. Utile è l'eventuale assunzione di comuni farmaci antidolorifici se dovesse insorgere dolore all'occhio o alla testa.
Sono da evitare gli sforzi fisici intensi, come prendere in braccio un bambino, sollevare pesi superiore a 10 chili, etc, per evitare il rischio di emorragie legato ad un eccessivo afflusso di sangue nella regione oculare. Per lo stesso motivo deve evitare di piegarsi per raccogliere oggetti a terra e calzare le scarpe solo aver ap-poggiato il piede su una sedia.
Altre attività possono invece essere intraprese da subito con l'oc-chio non operato, come leggere, guardare la televisione, passeg-giare, radersi, farsi il bagno (proteggendo l'occhio operato con una garza); mentre per la doccia e i lavaggio dei capelli è opportu-no attendere 2-3 giorni, prestando attenzione ad evitare il contat-to del sapone o lo shampoo con l'occhio da poco operato. Il phon per asciugare i capelli non va diretto verso l'occhio.
Le raccomandazioni riguardano anche la posizione durante il son-no. Per i primi giorni il paziente deve dormire semiduto o almeno con tre cuscini per impedire un eccessivo afflusso di sangue nella regione oculare con rischio di emorragie. Sempre per i primi giorni durante la notte è opportuno proteggere l'occhio con una conchiglia copriocchio di plastica trasparente, che in genere viene fornita alla dimissione: la sua utilità consiste nel proteggere l'occhio da poco operato da inavvertiti traumi o strofinamenti possibili durante il sonno. Comunque non deve dor-mire mai dalla parte dell'occhio operato senza protezione o con il viso rivolto verso il cuscino per almeno un mese. Nei primi giorni successivi all'intervento, l'utilizzo di un paio di oc-chiali scuri è utile per riparare l'occhio dalla luce, dall'aria, dalla polvere e soprattutto da eventuali traumi: vanno tenuti durante tutta la giornata; nei giorni successivi, gli occhiali possono anche essere chiari, in totale vanno portati per due settimane circa. E' consigliato aspettare un paio di settimane prima di riprendere le attività che maggiormente possono creare problemi all'occhio operato (nuoto, sforzi fisici eccessivi, palestra, lavarsi in ambienti polverosi e malsani). Per riprendere un lavoro di ufficio o le normali attività bastano 6-7 giorni.
Il paziente deve essere comunque messo in grado di poter tele-fonare alla struttura dove ha subito l'intervento, trovando un me-dico disponibile ad occuparsi di eventuali problemi (persistenza o accentuazione dei sintomi, etc), risolvere dubbi sulla terapia o sull'andamento del decorso postoperatorio.
In conclusione il paziente, dopo aver eseguito correttamente la terapia e seguito tutte le raccomandazioni suggerite per il con-seguimento della guarigione, viene periodicamente sottoposto a visite oculistiche di controllo; le visite sono necessarie nei mesi e negli anni successivi all'intervento, sono ravvicinate subito dopo l'intervento per poi essere progressivamente diradate nel tempo.
Il verificarsi di problemi è raro e nella maggior parte dei casi sono facilmente risolvibili se diagnosticati in tempo.
IL GLAUCOMA A PRESSIONE NORMALE
Esiste anche questa particolare forma caratterizzata da un glau-coma primario ad angolo aperto, con PIO completamente nor-male e senza riscontri anamnestici di precedenti malattie oculari. Questi pazienti quindi presentano alterazioni del campo visivo di tipo glaucomatoso spesso in presenza però di valori di PIO asso-lutamente normali. L'Oculista talvolta si trova in difficoltà quando deve spiegare per la prima volta al paziente di che malattia si tratti, proprio perchè descrive una malattia da ipertensione oculare (glaucoma), ma in assenza di ipertensione oculare.
Riguardo le manifestazioni oculari, va precisato che l'aspetto della papilla ottica ed i difetti del campo visivo possono essere sovrap-ponibili a quelli del glaucoma a tensione elevata. Tuttavia vi sono alcune differenze con il glaucoma a tensione ele-vata, molte delle quali sono di carattere sistemico:
• i pazienti con glaucoma a pressione normale sono, mediamente,
più anziani di una decina d'anni
• i soggetti di sesso femminile sono affetti in proporzione doppia
rispetto a quelli di sesso maschile
• la papilla ottica ha più probabilità di evidenziare delle intaccature o
depressioni localizzate sul bordo (dette incisure) e delle emorragie
• il campo visivo ha maggiori probabilità di evidenziare difetti in vici-
nanza del punto centrale di fissazione
• i pazienti affetti possono evidenziare una probabilità superiore alla
media di essere affetti da patologie di carattere sistemico quali vasospasmi periferici, come fenomeni di Raynaud o emicrania, ipotensione notturna o insufficienza carotidea.
• non è raro evidenziare patologie autoimmuni.
Benché molti pazienti rimangano con la stessa PIO per molti anni, circa l'8% mostra una tendenza verso valori più elevati, tramutan-dosi quindi i un classico glaucoma ad alta pressione e ad angolo aperto.
Per la patogenesi di questa particolare forma di glaucoma sono
state formulate tre principali ipotesi. Alcuni autori pensano che la componente vascolare sia importante : in particolare si ritiene che la pressione di perfusione e quindi il nutrimento ematico della te-sta del nervo ottico sia insufficiente (ipotesi vascolare) e pertanto essa viene considerata la responsabile del danno al nervo ottico.
Altri autori ritengono che la PIO sia "troppo elevata per questo tipo di occhi", in quanto il nervo ottico sarebbe meno capace di sopportare anche una PIO compresa nei valori normali (ipotesi meccanica).
Recentemente però è stata proposta anche anche un'altra ipotesi patogenetica, quella immunitaria, secondo la quale questo tipo di glaucoma costituisce una malattia autoimmunitaria del sistema nervoso, cioè condotta dal sistema di difesa del soggetto contro se stesso e innescata per ragioni ancora non ben chiarite (ipotesi immunitaria). Il trattamento farmacologico va prescritto in caso di progressione della malattia e si basa su 2 aspetti:1. Riduzione della PIO. Una riduzione del 25-30% dà la maggior
probabilità di rallentare la progressione; questo può essere ot-tenuto con una terapia medica.
2. Riduzione delle alterazioni circolatorie della testa del nervo otti-
co attraverso la terapia della malattia sistemica di base, qualora presenti (vasospasmi, ipotensione notturna, insufficienza caro-tidea).
Allo stato delle nostre conoscenze, una riduzione della PIO di cir-ca il 25%, l'abolizione di un vasospasmo e la correzione di un calo pressorio notturno indotto da terapia ipotensiva sistemica, danno le migliori garanzie per quei pazienti affetti da glaucoma a pressio-ne normale che presentano un deterioramento progressivo delle funzioni visive.
DOMANDE E RISPOSTE
Che cos'è il glaucoma?
Il glaucoma è una malattia cronica grave malattia dell'occhio. E'
così grave da essere la prima causa di cecità assoluta ed irrever-
sibile al mondo. Comporta un danno del nervo ottico (il nervo che
porta la vista dall'occhio al cervello) causato da una pressione
interna dell'occhio troppo alta.
Ma il glaucoma non è un tumore dell'occhio?
No. Il glaucoma non è un tumore dell'occhio, ma è una malattia
che danneggia il nervo ottico causato da una pressione interna
dell'occhio più alta di quello che l'occhio normalmente riesce a
sopportare.
Mio padre è affetto da glaucoma, mi devo preoccupare?
Si. Si deve preoccupare in quanto Lei ha una probabilità maggiore
rispetto alle altre persone di sviluppare il glaucoma nel corso della
sua vita. E' pertanto necessario che faccia delle visite periodiche
dall'oculista per valutare se ha la malattia e se sono presenti dei
fattori di rischio per poterla sviluppare. Dopo i 45 anni dovrebbe
iniziare a fare una visita all'anno.
Sono affetto da glaucoma. I miei figli devono essere visi-
tati?
Tutti i familiari di persone affette da glaucoma devono fare una
visita oculistica.
Per sapere se ho il glaucoma, cosa devo fare?
L'unico modo è quello di sottoporsi ad una visita oculistica.
La mia vista è ottima e non ho mai avuto dolori agli occhi.
Posso avere il glaucoma?
Si, perché la forma più frequente di glaucoma (ad angolo aper-
to) non determina alcun disturbo e, soprattutto nelle fasi iniziali e
intermedie, non procura una riduzione della vista. Il paziente ha molto male solo nella forma molto più rara di glaucoma ad angolo stretto durante l'attacco acuto.
Il glaucoma può causare la cecità?
Si, sfortunatamente il glaucoma è una grave malattia che, se non
trattata adeguatamente, porta ad una progressiva perdita della
vista. Però se la diagnosi è posta tempestivamente e le prescri-
zioni mediche sono seguite scrupolosamente, non vi è motivo di
temere di perdere la vista.
Il glaucoma viene a tutte le età?
Il glaucoma può venire a tutte le età. E' tuttavia più frequente nelle
persone anziane.
C'è qualcosa nella dieta o nel mio modo di vivere che può
farmi venire il glaucoma?
No. La dieta ed il modo di vivere non hanno nessuna correlazione
con lo sviluppo di glaucoma.
Ci sono alimenti controindicati con il glaucoma?
Se assunti in quantità moderata, non esistono alimenti dannosi
per il paziente affetto da glaucoma.
L'uso del videoterminale può determinare il glaucoma?
No, non esiste relazione tra l'utilizzo del videoterminale e il rischio
di insorgenza di glaucoma.
Il fumo di sigaretta può far sviluppare o peggiorare il glau-
coma?
Il fumo danneggia i vasi sanguigni riducendo la quantità di ossige-
no che arriva ai tessuti. Chi presenta già problemi di circolazione,
come diabete o ipertensione arteriosa, fumando accelera l'evolu-
zione negativa di queste patologie. E anche per il glaucoma vale
lo stesso principio.
Se ho la pressione sanguigna alta, ho anche la pressione
oculare alta?
No, sono due cose totalmente diverse: infatti non esiste una cor-
relazione clinicamente significativa tra pressione sistemica e pres-
sione dell'occhio.
Solo in caso di pressione arteriosa molto bassa, questa può peg-giorare il glaucoma, perché viene ridotto il flusso di sangue neces-sario per nutrire il nervo ottico.
Ho la pressione dell'occhio normale, ciò significa che pos-
so stare tranquillo perché non ho il glaucoma?
No, purtroppo la sola misurazione della pressione non è utile per
fare diagnosi di glaucoma. In particolar modo, avere la pressione
oculare «normale» non esclude la possibilità che di essere malati
di glaucoma. Infatti esiste, anche se non è molto frequente, la
possibilità di avere il glaucoma con valori di pressione «normali».
Gli esami da eseguire prima della visita quali sono e a che
servono?
Gli esami necessari per poter correttamente inquadrare la sua ma-
lattia sono vari e non invasivi. Sono il campo visivo, la tomografia
a coerenza ottica ed eventualmente altri esami che il suo Oculista
riterrà utili per il suo caso. Tutti questi esami vanno ad affiancare
molti altri aspetti clinici che lo Specialista rileva durante la visita.
Mi hanno fatto la diagnosi di glaucoma, quanto mi devo
preoccupare?
No, perché oggi si sono nuovi farmaci, nuovi interventi e nuovi
trattamenti laser che sono più efficaci rispetto a quelli del passa-
to. Tuttavia è sempre necessario assumere la terapia tutti i giorni
e sottoporsi a controlli periodici, la cui scadenza è in rapporto ai
fattori di rischio soggettivi.
Come si cura il glaucoma?
Il glaucoma è una patologia cronica, che può essere trattata so-
prattutto con colliri che vanno messi tutti i giorni. Comunque dal
glaucoma non si può guarire. Per cui una volta iniziata la terapia,
questa continua per sempre. È però possibile tenerlo sotto con-
trollo con una terapia adeguata che ha lo scopo di abbassare la
pressione dell'occhio ed arrestare l'evoluzione della malattia.
Quando è necessario l'intervento chirurgico nel glaucoma?
Il paziente con glaucoma va sottoposto ad intervento quando le
normali terapie mediche o il trattamento parachirurgico con il laser
non risultano efficaci nel ridurre efficacemente la pressione ocula-
re o quando il campo visivo peggiora.
Dopo aver eseguito un trattamento laser, devo mettere an-
cora le gocce che metto ora?
Molto spesso si, perché il trattamento laser serve per migliorare
l'efficacia della terapia medica in atto, non per sostituirla.
Ma il glaucoma si cura solo con colliri o ci si può operare?
Si, si può operare. Ci sono diversi tipi di interventi. La necessità
dell'intervento deve essere valutata dal proprio oculista. Lo scopo
dell'intervento tuttavia è solo di ridurre la pressione dell'occhio
(come le gocce ed i laser) senza nessun vantaggio o recupero
visivo.
L'eventuale intervento chirurgico è risolutivo, cioè il suo ef-
fetto dura per sempre?
L'intervento è un mezzo per arrestare la progressione della ma-
lattia. Ma, a seconda del tipo di glaucoma e della sua tendenza a
progredire, esso può non essere sufficiente, vale a dire che può
essere necessario continuare la terapia medica e talvolta anche
ripetere l'intervento.
Le lenti a contatto sono pericolose per il paziente in terapia
medica per il glaucoma?
Le lenti a contatto, se usate correttamente, non causano peggio-
ramento della malattia.
Dopo l'intervento chirurgico, posso usare nuovamente le
lenti a contatto?
Nel caso di interventi laser o di chirurgia dell'iride non esistono
controindicazioni. Solo dopo l'intervento di trabeculectomia fisto-
lizzante (o interventi simili) può essere difficoltoso usare le lenti a
contatto a causa della "bozza congiuntivale", che si forma sotto
la palpebra superiore.
Per quanto tempo il paziente con glaucoma deve mettere
le gocce che riducono la pressione oculare?
Le gocce vanno messe per sempre, tutti i giorni e con costanza,
rispettando orari prestabiliti. Questo perché le sostanze contenu-
te nei colliri hanno efficacia solo solo per un determinato numero
di ore. Se non si istillano le gocce, la pressione oculare si alza
determinando danno al nervo ottico.
La terapia in collirio per il glaucoma ha efficacia per sem-
pre?
L'azione terapeutica di molti farmaci nel tempo può notevolmente
ridursi per fenomeni di assuefazione, cioè di adattamento dell'or-
ganismo al farmaco. In questi casi è indispensabile cambiare so-
stanza per riottenere il giusto effetto sulla malattia.
Con che frequenza occorre fare visite di controllo?
Le visite di controllo, a seconda dello stadio e della gravità della
malattia, vanno effettuate tra i 4 e i 6 mesi.
Sono affetto da glaucoma, sono in terapia con le gocce e la
pressione oculare è 21. Va bene?
Non è possibile dare una risposta assoluta a questa domanda,
perché ogni occhio ha una sua pressione ideale che dipende da
tanti fattori. Pertanto l'Oculista può dare una risposta adeguata al
singolo caso.
È vero che l'intervento di trabeculectomia è rischioso e che
e'preferibile eseguire altri interventi piu innovativi?
L'intervento di trabeculectomia in mani esperte fornisce ottimi ri-
sultati con una bassa percentuale di complicanze. Recentemente
sono stati proposti interventi chiamati "non perforanti" che com-
portano meno complicanze, ma sembrano essere meno efficaci
nel ridurre la pressione oculare.
Per fare l'intervento per il glaucoma mi devo ricoverare?
No, oggi tutti gli interventi antiaucomatosi possono essere esegui-
ti in anestesia locale e senza necessità di degenza.
Io ho il glaucoma e la cataratta. Posso operarli insieme?
Si, tecnicamente è possibile operare nello stesso tempo la cata-
ratta e il glaucoma. Sarà compito del chirurgo valutare l'oppor-
tunità di eseguire l'intervento combinato nel suo specifico caso.
INTERVENTO IN DAY SURGERY
Il Day Surgery del Centro Ambrosiano Oftalmico è nato e quin-
di organizzato ed attrezzato per eseguire la chirurgia dell'occhio
senza ricovero notturno; il paziente si reca al Centro il mattino
dell'operazione, riceve la necessaria preparazione, viene operato
e poi va a casa a fine mattina o nel pomeriggio.
Quasi tutti gli interventi sull'occhio non richiedono ricovero in
quanto sono interventi che riguardano un piccolo organo qua-
si indipendente dal resto dell'organismo; inoltre sono interventi
che non alterano le condizioni fisiche generali del paziente anche
perché sono di breve durata e spesso non richiedono anestesie
profonde.
L'intervento avviene con l'assistenza di un anestesista e
l'ambiente è dotato degli strumenti necessari ad assistere il pa-
ziente sia durante che dopo l'intervento; inoltre la sala opera-
toria è attrezzata con le più recenti apparecchiature per la
moderna chirurgia oftalmica.
Premesso che le attuali tecniche chirurgiche sono già per conto
loro più sicure e più precise di quelle utilizzate fino a pochi anni
or sono, la chirurgia oftalmica eseguita in day surgery presenta,
rispetto a quella eseguita in ospedale, parecchi vantaggi:
• la sala chirurgica e le sale complementari (sale d'attesa, sala po-
stoperatoria) sono attrezzate per le specifiche esigenze dell'oculi-sta e del paziente oftalmico;
• il paziente viene assistito da personale specificamente educato e
preparato alla chirurgia oftalmica; esso quindi ha una competenza specialistica maggiore e si occupa meglio del paziente;
• l'utilizzazione sempre dello stesso personale permette di ottenere
una sua migliore conoscenza e familiarità con le strumentazioni e quindi un miglior uso delle stesse;
• il paziente evita il ricovero, elemento questo che comporta sem-
pre una certa ansia e preoccupazione (a nessuno piace andare in ospedale. anche perché spesso proprio in ospedale si prendono delle malattie.);
• il paziente può essere mobilizzato subito, può cioè alzarsi, cam-
• il paziente può avere la compagnia e l'assistenza dei suoi familiari
per cui egli si trova in un'atmosfera rilassante prima e dopo l'in-tervento; ciò riduce il suo stato di ansia e di tensione per cui egli affronta con maggior tranquillità l'operazione con indubbi effetti positivi sul risultato finale; tutto ciò permette anche di utilizzare una minor quantità di farmaci sedativi ed anestetici. Dopo l'ope-razione il paziente viene trattenuto al centro per una mezz'ora circa e poi, dopo un adeguato controllo sanitario, se abita vicino alla struttura chirurgica, viene inviato a casa (accompagnato da un familiare); egli quindi può contare sull'assistenza di un parente o di un amico e sul proprio ambiente domestico evitando così la fredda ed impersonale struttura ospedaliera. A casa non è ri-chiesta una particolare assistenza generale, solo la compagnia di qualcuno. Se invece abita lontano (a più di un'ora e mezza dalla struttura chirurgica) è bene che rimanga a dormire per la prima notte in un albergo nelle vicinanze dell'ambulatorio chirurgico.
Dopo l'intervento il paziente viene trattenuto per il tempo neces-sario e dopo un adeguato controllo da parte del chirurgo, viene dimesso
In orario di ufficio (10.00-12.15/13.15-18.30) chiamare lo studio
di Piazza Repubblica 21 al numero 02-6361191 e comunicare il
motivo dell'urgenza. Solo per i pazienti operati degli ultimi tre
giorni e solo in caso di vera necessità esiste un servizio di
reperibilità; esso è operante negli orari di chiusura dell'uffi-
cio (se possibile, evitare le chiamate notturne).
Chiamare il numero telefonico indicato nel foglio di terapia che
viene dato alla dimissione; è il numero di un telefono cellulare, in
caso di difficoltà ripetere la chiamata o inviare un sms o lasciare il
messaggio in segreteria telefonica dicendo chiaramente e lenta-
mente nome e cognome e numero di telefono (ripetere due volte
il numero telefonico).
Per appuntamenti, informazioni o esigenze di normale ammini-
strazione, chiamare in giorni feriali ed in orario di ufficio lo studio
di Piazza Repubblica 21, preferibilmente al mattino, al seguente
numero: 02-6361191.
• Afachia: è l'occhio privo di cristallino
• Anestesia: procedura per cui si rende indolore l'intervento; può essere topi-
ca (a base di gocce), locale (con iniezione) o generale.
• Astigmatismo: è un difetto di rifrazione dovuto ad una curvatura ovoidale
della cornea; comporta affaticamento visivo, mal di testa e visione
• Cataratta: opacità del cristallino umano
• Chirurgia rifrattiva: ogni tipo di intervento che si propone di correggere
un difetto di rifrazione (miopia, astigmatismo, ipermetropia, ecc.).
• Cheratocono: malattia della cornea; essa si assottiglia progressivamente,
subisce cambiamenti di forma e ciò induce un calo progressivo
della vista.
• Cornea: struttura trasparente situata nella parte anteriore dell'occhio; serve
a concentrare la luce sulla retina. Sulla cornea vengono eseguiti
la maggior parte dei trattamenti laser per la correzione dei difetti
• Cristallino umano: lente situata nella porzione interna dell'occhio, dietro
al foro pupillare; serve a focalizzare la luce sulla retina (se diventa
opaca, si ha la cataratta).
• Cristallino artificiale: è una piccola lente, costituita da materiale sintetico
trasparente; serve a correggere una miopia elevata o a rimpiazza-
re il cristallino umano quando questo viene rimosso.
• Crosslinking: terapia non chirurgica del cheratocono; se eseguito precoce-
mente è in grado di arrestare la malattia.
• Decimi di vista: unità convenzionale di misura per valutare quantitativa-
mente l'acuità visiva di un soggetto; non ha corrispondenza con
le diottrie che il paziente usa sull'occhiale o sulla lente a contatto.
Una persona ha dieci decimi quando può leggere le lettere più
piccole che vengono mostrate durante la visita oculistica; ha 5/10
o 1/10 solo quando legge i caratteri di media grandezza o solo
quelli più grandi.
• Degenerazione Maculare Legata all'Età (DMLE): alterazione della
macula, la parte centrale e più importante della retina; la macu-lopatia è tipica dell'anziano e riduce la capacità di vedere bene.
• Diottria: è l'unità di potere rifrattivo; tanto più un difetto di rifrazione è forte
tanto più elevato sarà il numero di diottrie; tante più sono le diot-trie tanto più spesso è l'occhiale e tanto più esso è necessario. Tante più sono le diottrie del difetto tanto meno il paziente vede senza la correzione.
• Emmetropia: condizione per la quale un occhio è privo di difetti di rifrazione.
• Errore o difetto di rifrazione: è una anomalia dell'occhio per cui occorre
una lente affinché l'occhio veda correttamente (miopia, astigma-tismo, ipermetropia).
• Facoemulsificazione: tecnica di facoemuslficazione per rimuovere la cata-
ratta: con questa metodica la cataratta viene frammentata dentro l'occhio attraverso una piccola incisione (2,0-2,5 mm circa) e poi aspirata con un sistema di lavaggio ed aspirazione.
• Glaucoma: è una malattia caratterizzata dalla progressiva riduzione del-
la vista e del campo visivo causata dall'aumento della pressione interna dell'occhio che avviene per accumulo di umore acqueo.
• ICL: Intraocular Contact Lens ossia lente a contatto intraoculare; in realtà
è un cristallino artificiale che serve a correggere elevati difetti di miopia ed ipermetropia.
• Ipermetropia: difetto di rifrazione per cui l'occhio vede male a distanza
ravvicinata e meglio per lontano.
• Iniezioni intravitreali: consistono nella iniezione dentro l'occhio di farmaci
per curare la DMLE (Degenerazione Maculare Legata all'Età) e altre malattie.
• Laser ad eccimeri: moderni strumenti in grado di emettere precisi fasci di
luce che consentono la correzione di difetti visivi.
• Laser a femtosecondi: è un laser che emette raggi di luce in tempi incre-
dibilmente veloci (miliardesimi di secondo) e dotato di notevole energia. Utilizzato in modo adeguato si comporta come un bisturi di luce.
• LASIK: intervento e laser per la correzione della miopia lieve, media ed
elevata; viene utilizzata anche per l'astigmatismo e l'ipermetropia.
• Lente a contatto: sottile disco di materiale plastico che viene applicato
sulla parte anteriore dell'occhio cioè sulla cornea per corregge-re alcuni difetti di rifrazione (miopia, astigmatismo, ipermetropia, afachia).
• Lente intraoculare: è stessa cosa di un cristallino artificiale.
• Macula: la parte centrale e più importante della retina; è la parte utilizzata
per leggere, scrivere, lavorare al computer, vedere la televisione, guidare. Se la macula si ammala (DMLE Degenerazione Maculare Legata all'Età) la vista ne subisce serie conseguenze.
• Miopia: difetto di rifrazione per cui un occhio vede bene per vicino e male
per lontano.
• Oculista: medico specializzato nella cura delle malattie dell'occhio; fra gli
oculisti meno del 10% eseguono chirurgia rifrattiva.
• Ottico: è un artigiano diplomato che ha il compito di eseguire l'occhiale pre-
scritto dal medico oculista e di consigliare lenti che correggono semplici difetti visivi.
• Optometrista: è un diplomato abilitato a prescrivere lenti per la correzione
dei difetti di vista e ad applicare lenti a contatto; l'optometrista non può prescrivere medicine, curare malattie, fare operazioni.
• Peeling: intervento chirurgico con vitrectomia che serve per la cura della
DMLE (Degenerazione Maculare Legata all'Età)
• PIO: Pressione Intra Oculare
• Presbiopia: anomalia per cui un occhio non riesce ad "accomodare", non
riesce cioè a mettere a fuoco a distanza ravvicinata; richiede oc-chiali per ogni attività svolta nel raggio di 20-50 centimetri o meno.
• PRK: consiste nella disintegrazione mediante laser ad eccimeri di uno strato
sottilissimo di cornea anteriore; si utilizza prevalentemente per la correzione delle miope lievi e medie, ma anche per l'ipermetropia e l'astigmatismo lieve
• Retina: membrana che avvolge l'occhio all'interno; la sua integrità e funzio-
nalità è fondamentale per una vista ottimale
• Trapianto di cornea: intervento chirurgico che consiste nella sostituzione
di una porzione di cornea malata con un eguale porzione di cor-nea sana di donatore proveniente da una Banca della Cornea. Esistono vari tipi di trapianto: perforante, lamellare, anteriore, po-steriore, ecc.
• Visus o acuità visiva: capacità dell'occhio a vedere; un occhio che vede
bene ha 10/10 di visus (cioè il 100 per 100 di vista) un occhio che vede poco ha 1-2/10 cioè il 10-20% della visione totale; la minore o maggiore acuità visiva dipende in generale dalle condizioni di salute dell'occhio.
• Visione da vicino: quando una persona guarda qualcosa situata ad una distan-
za inferiore ai 50 cm circa dal suo occhio si dice che utilizza la visione per vicino; è in pratica la visione che serve per leggere, scrivere, ecc.
• Visione da lontano: quando una persona guarda qualcosa situata a 3 metri
od oltre si dice che usa la visione per lontano; è in pratica la visione che serve per vedere la televisione, per guidare la macchina ecc. Si usa invece la visione intermedia quando si guarda fra i 50 cm ed i 3 metri.
• Cataratta• Miopia• Astigmatismo • Ipermetropia• Presbiopia• Glaucoma• Chirurgia del vitreo e della retina• Iniezioni intravitreali• Chirurgia palpebrale• Trapianti di cornea
• Miopia, laser ad eccimeri• Cataratta: laser a femtosecondi• Opacità secondaria: laser yag• Malattie della retina: laser argon• Glaucoma: laser yag e argon• Crosslinking per cheratocono
• Aberrometria computerizzata• Autorefrattometria computerizzata• Biometria• Ecografia• Fluorangiografia• OCT del segmento anteriore e posteriore• Ortottica• Perimetria computerizzata• Pachimetria ultrasonica• Topografia corneale• Tonometria ad aria
DAY SURGERY
DI MICROCHIRURGIA OCULARE
È un centro attrezzato per eseguire la chirurgia dell'occhio senza ricovero ed in piena sicurezza.
I pregi in questa modalità chirurgica sono:
• assenza di ricovero• ambienti specificatamente studiati per la chirurgia oculare• elevata professionalità• assistenza personalizzata• massima sicurezza
Nel Day Surgery di Microchirurgia Oculare sono eseguibili, fra gli altri, interventi chirurgici per:
• cataratta• glaucoma• miopia• astigmatismo• ipermetropia• presbiopia• chirurgia della retina• vitrectomia• iniezioni intravitreali• trapianti di cornea• cheratocono• chirurgia palpebrale• ed altri
Com'è il Day Surgery della CAMO?
Il Day Surgery è un insieme di ambienti progettati appositamente per la chirurgia oculare e dotati dei più moderni e sicuri sistemi di assistenza per il paziente:
• ha tre modernissime sale chirurgiche realizzate ed attrezzate ap-
positamente per la chirurgia dell'occhio
• ha una sala laser dotata dei più recenti ritrovati della tecnologia la-
• ha attrezzature per anestesia locale e generale;• dispone di personale altamente specializzato fra cui un medico
E' costruito secondo i più avanzati sistemi di sicurezza per il pa-ziente; dispone fra l'altro di:
• impianto elettrico ad alta sicurezza dotato di alimentazione auto-
noma di emergenza
• aria condizionata sterile• gas di emergenza• impianto autonomo di sterilizzazione• pavimenti e tappezzerie antistatici e antipolvere.
E' dotato dei più moderni e sofisticati strumenti per chirurgia ocu-lare; dispone fra l'altro di:
• due laser a femtosecondi• un laser ad eccimeri• due microscopi operatori• quattro facoemulsificatori• un vitrectomo• due microcheratomi• tanti altri strumenti necessari per la microchirurgia oculare
L'ambulatorio è stato ispezionato ed approvato dai competenti Organi Sanitari di Controllo.
Biografia di Lucio Buratto
Nella chirurgia oculare il Dr. Buratto si occupa della correzione la-ser e chirurgica di miopia, astigmatismo e ipermetropia così come del trattamento chirurgico della cataratta. In ambedue i settori ha ricevuto numerosi riconoscimenti a livello internazionale.
Il Dr. Buratto ha iniziato la sua professione di chirurgo "rifrattivo" nel 1989 quando, primo a livello mondiale, ha iniziato a utilizzare il laser ad eccimeri all'interno della cornea per la correzione della miopia.
Fino ad oggi ha eseguito parecchie migliaia di interventi di miopia, astigmatismo ed ipermetropia ed ha acquisito una esperienza ed una competenza unica in Italia.
Per le sue ricerche e per i suoi risultati nel campo della miopia ha conseguito numerosi premi e riconoscimenti internazionali:– Al congresso internazionale di San Diego (California) il primo
premio per la miglior nuova tecnica chirurgica con laser ad ec-cimeri.
– Al congresso di Barcellona il premio per le sue ricerche ed in-
novazioni apportate nel campo della chirurgia della miopia.
– Al congresso internazionale dell'American Academy of Opthal-
mology di New Orleans è stato nominato "Chirurgo Rifrattivo dell'Anno"
– È stato insignito dalla Società Oftalmologia Italiana del ricono-
scimento di "Maestro dell'Oftalmologia Italiana".
– Al congresso Europeo di Nizza della Società Europea di Chi-
rurgia della Cataratta e Rifrattiva ha ricevuto il riconoscimento "Pioniere in Chirurgia Rifrattiva".
– Al congresso della Società Inglese UKISCRS per i suoi stu-
di nella Lasik è stato insignito della medaglia d'oro "Peter Choyce".
– Al congresso Internazionale di Dallas dell'American Academy
of Ophthalmology ha ricevuto il massimo riconoscimento inter-nazionale per un chirurgo rifrattivo, il premio "Barraquer" per le
sue ricerche ed innovazioni sulla chirurgia refrativa con laser.
– Al XXII congresso Europeo dell'ESCRS (European Society of
Cataract and Refractive Surgery) a Parigi, per i suoi studi sul-la chirurgia della cataratta e chirurgia rifrattiva, ha ricevuto la "Binkhorst Medal".
– Al congresso Annuale dell'HSIOIRS ad Atene per i suoi studi
sulla chirurgia rifrattiva ha ricevuto il premio "Fyodorov".
Ogni anno organizza a Milano il più importante congresso italiano della chirurgia refrattiva e della cataratta con la partecipazione dei più famosi chirurghi internazionali.
È stato fondatore e Presidente della Associazione Italiana di Chi-rurgia della Cataratta e Rifrattiva.
Ha diretto 55 corsi di aggiornamento sulla chirurgia della catarat-ta e della miopia ed ha tenuto 70 corsi per l'insegnamento della chirurgia oculare.
A tutt'oggi ha pubblicato 11 trattati dedicati alla correzione laser o chirurgica della miopia.
Il trattato di chirurgia "LASIK Principles and Techniques" è stato il best seller internazionale;il trattato "Lasik Surgical Techniques and Complications" è stato tradotto in tre lingue diverse.
Nel 2013 ha pubblicato una serie di 5 trattati sulla moderna chi-rurgia della cataratta; i 5 trattati sono stati anche pubblicati in lin-gua inglese dalla principale casa editrice mondiale in oftalmologia.
1) Introduzione alla chirurgia della cataratta2) Tecniche di faco e femtofacoemulsificazione in chirurgia della
3) IOL in chirurgia della cataratta4) Casi complicati in chirurgia della cataratta5) Complicanze in chirurgia della cataratta
Biografia di Luigi Caretti
Il Dr. Luigi Caretti è un chirurgo del segmento anteriore e del seg-mento posteriore.
Si è laureato in Medicina e Chirurgia presso la Seconda Università di Napoli, ha conseguito presso l'Università di Padova il diploma di specializzazione in Oftalmologia. Dal gennaio 2003 lavora presso l'UOC di Oculistica (ora Centro Oculistico San Paolo) dell'Ospe-dale Sant'Antonio dell'ULSS n° 16 di Padova, dove ricopre l'inca-rico di dirigente medico di 1° livello dall'ottobre 2006. Attualmente è direttore dell'U.O.S di Chirurgia Vitreo-Retinica dell'Ospedale Sant'Antonio di Padova.
Ha ampia esperienza in chirurgia segmento anteriore, posteriore e degli annessi oculari (più di 7000 interventi eseguiti come primo operatore).
E'membro di diverse società scientifiche nazionali ed internazio-nali.
Ha pubblicato 12 lavori scientifici inerenti all'oculistica su riviste nazionali ed estere, di cui 5 su riviste indicizzate. Nel 2013 ha pubblicato di una monografia in lingua inglese inti-tolata "Cataract Surgery in Complicated Cases" assieme al Dott. Buratto e al Dott. Brint e una monografia in lingua italiana intito-lata "Chirurgia della cataratta nei casi complicati" insieme al Dott. Buratto.
MI OPERO DI
a cura di Lucio Buratto
a cura di Lucio Buratto
Mi opero di
Mi opero di
MIOPIA FORTE
CENTRO AMBROSIANO OFTALMICO
CENTRO AMBROSIANO OFTALMICO
a cura di Claudio Macaluso
a cura di Lucio Buratto
Mi opero di
Mi opero di
CENTRO AMBROSIANO OFTALMICO
CENTRO AMBROSIANO OFTALMICO
a cura di Lucio Buratto
a cura di Matteo Cereda
Mi opero di
Mi opero di
CENTRO AMBROSIANO OFTALMICO
CENTRO AMBROSIANO OFTALMICO
a cura di Lucio Buratto
a cura di Lucio Buratto
Mi opero di
MI OPERO DI
E NUTRIZIONE
CENTRO AMBROSIANO OFTALMICO
CENTRO AMBROSIANO OFTALMICO
Indirizzo dello Studio Oculistico
presso cui visita
il Dr. Lucio Buratto:
Ambrosiano
Piazza della Repubblica, 21
Telefono: 02.6361191
Sito internet: www.camospa.it
Email: [email protected]
La struttura è specializzata
nella chirurgia dell'occhio;
in particolare nel trattamento
delle seguenti patologie:
• Cataratta • Miopia
• Ipermetropia • Astigmatismo
• Presbiopia • Glaucoma
• Retina • Cornea
CENTRO AMBROSIANO OFTALMICO
Source: http://www.camospa.it/books/MOD2014/glaucoma.pdf
Drugs and Diversity: Lesbian, gay, bisexual and transgender (LGBT) communitiesLearning from the evidence The extent and nature of drug use This review is part of a wider programme of work undertaken by the UKDPC and associated problems to provide an overview of the differing needs and challenges associated with
DE LA REPUBLICA ARGENTINA BUENOS AIRES, VIERNES 11 DE MAYO DE 2001 Los documentos que aparecen en el BOLETIN OFICIAL DE LA REPUBLICA ARGENTINA serán tenidos por Nº 29.646 auténticos y obligatorios por el efecto de esta publicación Y AVISOS OFICIALES y por comunicados y suficientemente circulados dentro de todo el territorio nacional (Decreto Nº 659/1947)